Работа посвящена актуальным вопросам диагностики и лечения острых воспалительных заболеваний органов брюшной полости (ОВЗ ОБП) в условиях специализированного инфекционного стационара (ИС) по COVID-19.
Изучены результаты диагностики и лечения ОВЗ ОБП у 199 пациентов, находившихся на лечении в ИС по COVID-19 в 2020 году.
Приведены данные о частоте встречаемости ОВЗ ОБП у больных с COVID-19 в ИС. Показаны особенности клинической, лабораторной и инструментальной диагностики ОВЗ ОБП у больных с COVID-19 в ИС от тяжести течения, особенностей госпитализации в ИС и проводимой терапии основного заболевания. Отражены особенности диагностики ОВЗ у больных с тяжелым течением COVID-19. Изучено влияние тяжести течения COVID-19 на особенности патогенеза и тяжесть течения сочетанных ОВЗ ОБП. Сформулирован алгоритм диагностики и лечения ОВЗ ОБП у пациентов с COVID-19 в условиях ИС с конкретизацией его по отдельным заболеваниям. Приведены результаты оперативного лечения больных с COVID-19 в ИС в зависимости от тяжести течения основного заболевания.
Ключевые слова: COVID-19, инфекционный стационар, острые воспалительные заболевания органов брюшной полости, острый аппендицит, острый холецистит, острый панкреатит, перитонит.
Введение
Возникшее в 2019 году инфекционное заболевание, вызванное SARS-CoV-2 и названное позднее COVID-19, в 2020 году приобрело размеры самой крупной в новейшей истории человечества пандемии [1, 2, 3]. Масштабы заболеваемости COVID-19, высокая контагиозность и тяжесть её течения обусловили открытие во многих странах специализированных ИС по лечению COVID-19 [4, 5]. SARS-CoV-2 обнаруживался практически во всех органах и тканях организма, вызывая мультиорганные поражения, в том числе и в органах брюшной полости (ОБП), а так же каскад иммунопатологических реакций, выраженные нарушения гомеостаза и полиорганную недостаточность (ПОН) [6, 7, 8]. На этом фоне наиболее сложной являлась диагностика сочетанных с COVID-19 острых воспалительных заболеваний (ОВЗ) ОБП [9].
Тяжелое течение, проводимое лечение, общие проявления этих воспалительных заболеваний и их взаимное отягощение нивелировали клинические проявления сочетанных с COVID-19 ОВЗ ОБП, вызывали их ложную симптоматику и затрудняли своевременную диагностику.
До настоящего времени отсутствуют данные о структуре ОВЗ ОБП у пациентов с COVID-19 в ИС, а сведения о влиянии SARS-CoV-2 на их патогенез крайне скудные и противоречивые [10]. Имеются единичные работы по диагностике ОВЗ ОБП с оценкой влияния тяжести течения COVID-19 на их патоморфологические изменения [11]. В доступной литературе имеются многочисленные сообщения о лечении сочетанной хирургической патологии ОБП у больных с COVID-19, однако, практически все они посвящены соблюдению режима эпидемиологической безопасности [12, 13] без указаний на особенности их диагностики и лечения в условиях патологических изменений системы иммунитета и гомеостаза при полиорганных поражениях, а также при проведении сочетанной антибактериальной (АБТ) и противовоспалительной терапии [14]. Не указаны алгоритмы диагностики сочетанных ОВЗ ОБП у пациентов с тяжелым течением COVID-19, а также нет сообщений об особенностях оказания им хирургической помощи больным в условиях ИС по COVID-19 и их исходах.
Цель исследования: изучить особенности диагностики и лечения ОВЗ ОБП у больных с COVID-19 в условиях ИС.
Методы исследования:
Исследование проведено в ИС на базе КГБУЗ «Городская больница» им. профессора А. М. Войно-Ясенецкого Министерства здравоохранения Хабаровского края.
В исследование были включены все законченные случаи лечения пациентов с ОВЗ ОБП, находившихся в ИС по поводу COVID-19 за 2020 год.
Тяжесть течения НКИ COVID-19 оценивалась по шкале NEWS (Royal College of Physicians. National Early Warning Score) [15]. С целью стратификации риска сочетанной патологии мы рассчитывали индекс коморбидности Чарльсона (Charlson Comorbidity Inde (CCI)) [16]. Оценка послеоперационных осложнений приводилась по шкале Clavien-Dindo [17]. Оценка степени поражения легких проводилась по данным КТ ОГК [18]. Степень нарушения сознания оценивалась по шкале комы Глазго (ШКГ) [19]. Диагностика и лечение НКИ COVID-19 проводилась согласно временным клиническим рекомендациям по диагностике и лечению COVID-19 [20]. Диагностика и лечение ОА проводилась согласно клиническим рекомендациям «Острый аппендицит у взрослых» [21].
Количественные показатели оценивались на предмет соответствия нормальному распределению с помощью критерия Шапиро-Уилка (при числе исследуемых менее 50) или критерия Колмогорова-Смирнова (при числе исследуемых более 50). В случае отсутствия нормального распределения количественные данные описывались с помощью медианы (Me) и нижнего и верхнего квартилей (Q1 — Q3). Категориальные данные описывались с указанием абсолютных значений и процентных долей. Сравнение процентных долей при анализе многопольных таблиц сопряженности выполнялось с помощью критерия хи-квадрат Пирсона. Анализ полученных данных выполнялся в статистическом пакете StatTech v. 1.2.0 (разработчик — ООО «Статтех», Россия).
Результаты исследования:
Всего в ИС по поводу COVID-19 за этот период лечилось 11 305 пациентов, из них с ОВЗ ОБП было 199 пациентов (1,8 %). С острым аппендицитом (ОА) было 73 (36,3 %) пациента, с острым холециститом (ОХ) — 104 (52,3 %) пациента, с острым панкреатитом (ОП) — 13 (6,5 %) пациентов и с другими перитонитами — 9 (4,5 %) пациентов (с острым артериальным мезентериальным тромбозом (ОАМТ) с гангреной кишечника — 3 (1,5 %) пациента, перфоративной язвой двенадцатиперстной кишки (ПЯ ДПК) — 3 (1,5 %) пациента, с механической острой кишечной непроходимостью (ОКН) и дивертикулитом сигмовидной кишки с перфорацией — 3 (1,5 %) пациента) (рисунок 1).
До пандемии COVID-19 в 2019 г. пациентов с ОХ было 121 (52,3 %), с ОА — 133(36,7 %) с ОП — 141(30,2 %). Пациентов с ОАМТ, ПЯ и перфорацией толстой кишки при дивертикулите и ОКН было 45(10,2 %) человек.
Согласно имевшейся в период пандемии COVID-19 клинической ситуации все больные были нами разделены на 3 основные группы:
1-я группа — пациенты, у которых были выявлены (диагностированы) ОВЗ ОБП при отсутствии клинических проявлений COVID-19. Основанием для их направления в приемное отделение ИС являлся положительный результат обязательного ПЦР на наличие SARS-CoV-2. В связи с указанным данная группа пациентов условно обозначена нами в отношении COVID-19 как «вирусоносители».
2-ю и 3-ю группысоставилипациенты с клиническими проявлениями COVID-19.
Во 2-й группе часть пациентов с более легким течением COVID-19, получала лечение амбулаторно и на этом фоне у них было выявлено наличие ОВЗ ОБП. Другую часть составили пациенты хирургических отделений многопрофильных ЛПУ, у которых в процессе лечения ОВЗ ОБП было диагностировано наличие COVID-19 с направлением их в ИС.
В 3-ю группу вошли пациенты с более тяжелым течением COVID-19, находящиеся в ИС, у которых сочетанные ОВЗ ОБП были выявлены позднее в период лечения основного заболевания.
Пациенты 1-й и 2-й групп доставлялись в ИС с уже установленным диагнозом ОВЗ ОБП. Первичная диагностика ОВЗ ОБП осуществлялась нами только у пациентов 3-й группы.
Среди пациентов с ОВЗ ОБП женщин было 129 (64,2 %) и мужчин — 75(35,8 %). Возраст пациентов составлял от 34 до 80 лет (таблица 1).
Таблица 1
Распределение пациентов с COVID -19 и ОВЗ ОБП по возрасту.
|
Группы пациентов |
Средний возраст по нозологиям в группах | |||||||
|
ОХ n=104 |
ОА n=73 |
ОП n=13 |
Другие перитониты n=9 | |||||
|
Средний возраст (лет) |
ДИ 95 % |
Средний возраст (лет) |
ДИ 95 % |
Ме* |
Q₁ — Q₃** |
Ме* |
Q₁ — Q₃** | |
|
1-я |
57±10 |
54–61 |
36±5 |
34–39 |
38 |
38–38 |
38 |
36–40 |
|
2 -я |
71±8 |
69–74 |
64 ± 14 |
60–68 |
56 |
50–64 |
73 |
70–78 |
|
3 -я |
74±9 |
70–77 |
70 ± 10 |
65–74 |
58 |
56–69 |
- |
- |
Статистически достоверно (p<0,05) наиболее молодыми были пациенты 1-й группы и наиболее возрастными — пациенты 3-й группы.
По поводу ОА экстренная хирургическая помощь была оказана 73 (36,7 %) пациентам. В 1-й группе было12 (16,4 %) пациентов, во 2-й группе — 39 (53,4 %) пациентов и в 3-й группе — 22 (30,1 %) пациента. Наиболее тяжелое течение COVID-19 было у пациентов 3-й группы (таблица 2).
Таблица 2
Распределение пациентов с COVID -19 и ОА по шкале NEWS
|
NEWS (баллы) |
Группы пациентов |
Р | |||||
|
1-я группа |
2-я группа |
3-я группа | |||||
|
n |
% |
n |
% |
n |
% | ||
|
News 1–4 |
12 |
100,0 |
34 |
87,2 |
- |
- |
< 0,001* p 1 группа — 3 группа < 0,001 p 2 группа — 3 группа < 0,001 |
|
News 5–6 |
- |
- |
5 |
12,8 |
6 |
27,3 | |
|
News> 7 |
- |
- |
- |
- |
16 |
72,7 | |
* — различия показателей статистически значимы (p < 0,001)
При сопоставления показателя «Кол-во Баллов News» в зависимости от показателя «Группа», нами были установлены статистически значимые различия (p < 0,001) (используемый метод: Хи-квадрат Пирсона) (таблица 2).
Сочетанные операции по поводу легочных осложнений и дыхательной недостаточности (дренирования плевральных полостей, трахеостомия) были выполнены у 15(33,3 %) пациентов 2-й группы и 26(89,7 %) пациентов 3-й группы.
Таблица 3
Сроки поступления в ИС пациентов 1-й и 2-й групп с COVID -19 от начала заболевания ОА
|
Сроки поступления в ИС от начала возникновения ОА |
1-я группа |
2-я группа | ||
|
n |
% |
n |
% | |
|
6–12 часов |
6 |
50,0 |
21 |
53,8 |
|
13–24 часа |
5 |
41,7 |
10 |
25,6 |
|
Позднее 24-х часов |
1 |
8,3 |
8 |
20,5 |
|
Всего: |
12 |
100,0 |
39 |
100,0 |
У пациентов 3-й группы клинические проявления ОВЗ ОБП и патологические изменения в анализах крови появились в среднем через 5,2±2,2 суток (таблица 4).
Таблица 4
Сроки от поступления в ИС до появления клинических и лабораторных проявлений ОВЗ ОБВ у пациентов 3-й группы с COVID -19 и ОА
|
Пациенты |
Сутки |
Всего: | ||||
|
1–2 |
3–4 |
5–6 |
7–8 |
9–10 | ||
|
Абсолютное число |
12 |
2 |
2 |
3 |
3 |
22 |
|
% |
54,6 |
9,1 |
9,1 |
13,6 |
13,6 |
100,0 |
У всех пациентов 1-й и 2-й групп основанием для их поступления в приемное отделение ИС являлось наличие острых болей в животе.
У пациентов 1-й группы наиболее молодого возраста с показателями ШКГ 15 баллов основным способом диагностики ОА являлся сбор анамнеза и выявление местных симптомов.
При анализе показателя «Лейкоциты» и «СРБ» в зависимости от показателя «Группа», были выявлены существенные различия (p < 0,001) (используемый метод: Критерий Краскела–Уоллиса) (таблица 5).
Таблица 5
Уровень лейкоцитов в ОАК, ПКТ, СРБ у пациентов с COVID -19 и ОА
|
Группа пациентов |
Уровень лейкоцитов |
р | ||
|
Me |
Q₁ — Q₃ |
n |
< 0,001* p 3 группа — 1 группа = 0,002 p 3 группа — 2 группа < 0,001 | |
|
1 группа |
6 |
5–7 |
12 | |
|
2 группа |
3 |
2–10 |
39 | |
|
3группа |
24 |
17–27 |
22 | |
|
Уровень ПКТ | ||||
|
Me |
Q₁ — Q₃ |
n |
< 0,001* p 2 группа — 1 группа < 0,001 p 3 группа — 1 группа < 0,001 p 3 группа — 2 группа = 0,009 | |
|
1 группа |
0 |
0–0 |
12 | |
|
2 группа |
4 |
2–6 |
39 | |
|
3 группа |
8 |
4–14 |
22 | |
|
Уровень СРБ | ||||
|
Me |
Q₁ — Q₃ |
n |
< 0,001* p 2 группа — 1 группа < 0,001 p 3 группа — 1 группа < 0,001 p 3 группа — 2 группа < 0,001 | |
|
1 группа |
0 |
0–0 |
12 | |
|
2 группа |
26 |
20–48 |
39 | |
|
3 группа |
88 |
70–102 |
22 | |
Примечание:
* — различия показателей статистически значимы (p<0,05);
** Ме — медиана;
*** Q₁ — Q₃- верхний и нижний квартили.
Пациентам 1-й группы исследование уровня ПКТ и СРБ не проводилось.
В ОАК у пациентов 1-й группы не было признаков синдрома системного воспалительного ответа (ССВО) и не регистрировалась характерная для течения COVID-19 лейкопения.
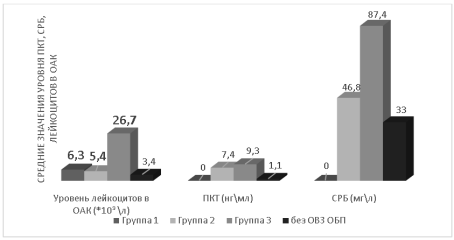
Рис. 1. Средние значения уровня лейкоцитов, СРБ и ПКТ у пациентов с COVID-19 и ОА в группах
Все пациенты 2-й группы до появления у них признаков ОВЗ ОБП получали амбулаторно лечение COVID-19 с использованием антибиотиков, нестероидных противовоспалительных средств (НПВС) и гклюкокортикостероидов (ГКС). Боли в животе у них были основным симптомом ОВЗ ОБП, однако, у 15(38,5 %) пациентов болевой синдром не имел типичной локализации, не выявлялись местные аппендикулярные симптомы и защитное напряжение мышц передней брюшной стенки.
Лабораторные показатели во 2-й группе пациентов были обусловлены сочетанием ОА с COVID-19 (рисунок 1, таблица 5), у них имелось повышение уровня СРБ и ПКТ, а поражение иммунокомпетентных клеток вирусом SARS-COV-2 обуславливало наличие лейкопении и лимфопении в ОАК у 28 (71,8 %) пациентов. У больных 2-й группы в 15 случаях для установления диагноза выполнялось УЗИ ОБП. В 8 (20,5 %) случаях была выполнена диагностическая лапароскопия и лапаротомия.
В 3-й группе пациентов только 18 (81,8 %) пациентов предъявляли жалобы на боли в животе, 4 (18,2 %) пациента с угнетением сознания до 9–13 баллов по ШКГ реагировали на пальпацию живота открыванием глаз и отдергиванием руки врача.
В 7(31,8 %) случаях диагноз ОА был установлен на основании жалоб и выявлении местных симптомов ОА. У остальных 15 (68,2 %) пациентов при осмотре и пальпации выявлялся нелокализованной болевой синдром в животе, типичных местных аппендикулярных симптомов не было, в связи с чем им были выполнены в 11 случаях диагностические лапаротомии и в 4 случаях — диагностические лапароскопии.
Оценка эффективности общего осмотра и определения местных симптомов в группах пациентов показала снижение чувствительности этого метода диагностики в зависимости от тяжести течения с COVID-19. Так, в 1-й группе чувствительность метода составила 100,0 %, во 2-й группе — 79,5 % и в 3-й группе — только 31,8 %.
Среднее значение СРБ у пациентов с COVID-19 составляло 47,1±24,2 мг/л и ПКТ — 0,13±0,1 нг/мл. У больных 3-й группы с тяжелым течением COVID-19 при ОВЗ ОБП показатели СРБ и ПКТ продолжали нарастать и в динамике при комплексном лечении не имели тенденции к снижению, что указывало на присоединение бактериальной инфекции и требовало диагностического поиска её очага.
Течение COVID-19 так же в целом характеризовалось лейкопенией до 3–4х10 9 /л). Наличие лейкоцитоза, устойчивого к проведению комплексного лечения указывало на наличие сочетанных ОВЗ ОБП с необходимостью осуществления их целенаправленного диагностического поиска.
Отмечалось нарастание частоты использования инструментальным методов диагностики в группах по мере утяжеления течения COVID-19 и затруднения клинической диагностики ОА (рисунок 2)
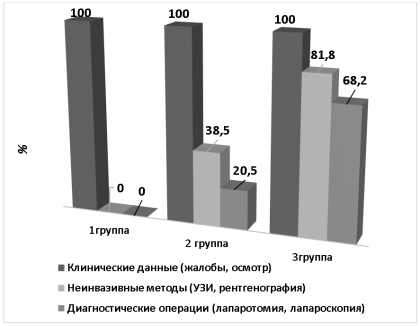
Рис. 2. Частота применения методов обследования у больных с COVID-19 и ОА
У больных 3-й группы диагноз ОА в 68,2 % случаев был установлен при диагностических лапаротомиях (лапароскопиях), при этом у пациентов с поражением легких КТ-4 диагностические операции были выполнены в 100 % случаях.
У всех пациентов 1-й группы выполнена экстренная аппендэктомия. В 10 (83,3 %) случаях выявлено наличие флегмонозного ОА и в 2 (16,7 %) случаях — катарального ОА.
У пациентов 2-й группы аппендэктомия выполнена в 31(79,5 %) случаях. Выявлено 19 (48,7 %) флегмонозных ОА, 5 (12,8 %) гангренозных ОА и 7 (22,6 %) катаральных ОА. В 4 (10,2 %) случаях выполнена диагностическая лапароскопия, аппендэктомия с выявлением в 2 (5,2 %) случаях флегмонозного ОА и в 2 (5,2 %) случаях гангренозного ОА. В других 4 (10,2 %) случаях выполнялась диагностическая лапаротомия и аппендэктомия по поводу гангренозно-перфоративного ОА в 2 (5,1 %) случаях и еще в 2 (5,1 %) случаях по поводу вторичного ОА.
У пациентов 3-й группы аппендэктомия выполнена 7 (31,8 %) пациентам. В 4 (18,2 %) случаях был выявлен гангренозный ОА и в 3(13,6 %) случаях — флегмонозный ОА
В остальных 15 (68,2 %) случаях операции носили первично-диагностический характер. Из них в 11 случаях выполнена лапаротомия, аппендэктомия. В 5(22,3 %) случаях был выявлен гангренозный ОА, в 1 (4,5 %) случае — флегмонозный ОА и в остальных 5(22,3 %) случаях — вторичный ОА. В 4 (18,2 %) случаях флегмонозного ОА выполнена диагностическая лапароскопия, аппендэктомия.
Таблица 6
Характер послеоперационных осложнений пациентов с COVID -19 и ОА (по Clavien - Dindo )
|
Группа осложнений |
Характер осложнений |
Группы пациентов |
Степень по Clavien-Dindo | |||||
|
1-я группа |
2-я группа |
3-я группа | ||||||
|
абс |
% |
абс. |
% |
абс |
% | |||
|
Со стороны других органов |
Утяжеление КТ-критерия, степени ДН |
- |
- |
2 |
5,1 |
2 |
9,0 |
II |
|
- |
- |
- |
- |
3 |
13,6 |
V | ||
|
Со стороны операционной раны |
Нагноение, серомы, эвентрация |
1 |
8,3 |
2 |
5,1 |
5 |
22,7 |
III a III b |
|
Связанные с нарушениями кишечной моторики |
Послеоперационный парез кишечника |
- |
- |
2 |
5,1 |
6 |
27,3 |
I, II |
|
Итого: |
1 |
8,3 |
6 |
15,3 |
16 |
72,7 | ||
Летальных исходов, утяжеления степени по COVID-19 в 1-й группе не было (таблица 6).
Во 2-й группе пациентов отмечено ухудшение течения COVID-19 в 2 (5,1 %) случаях после лапароскопических операций.
У пациентов 3-й группы в 3(4,1 %) случаях были летальные исходы. Все умершие пациенты были в возрасте от 69 до 78 лет и имели в 2 случаях поражение легких КТ4 ст. исходно и в 1 случае — после операции. Во всех случаях выявлено наличие гангренозного ОА и тотального поражения легких.
Релапаротомия выполнена в 1(4,5 %) случае по поводу послеоперационного перитонита у пациента 3-й группы.
По поводу ОХ экстренная медицинская помощь была оказана 104 пациентам. Пациентов 1-й группы было 30(28,8 %) человек, 2-й группы — 45(43,3 %) человек и 3-й группы — 29(27,9 %) человек.
В результате сопоставления показателя «Кол-во Баллов News» в зависимости от показателя «Группа», нами были установлены статистически значимые различия (p < 0,001) (используемый метод: Хи-квадрат Пирсона) .
Таблица 7
Распределение пациентов с COVID -19 и ОХ по шкале News
|
NEWS (баллы) |
Группы пациентов |
P | |||||
|
1-я группа |
2-я группа |
3-я группа |
< 0,001* p 1 группа — 2 группа = 0,033 p 1 группа — 3 группа < 0,001 p 2 группа — 3 группа < 0,001 | ||||
|
n |
% |
n |
% |
n |
% | ||
|
News 1–4 |
30 |
100,0 |
36 |
80,0 |
0 |
0,0 | |
|
News 5–6 |
0 |
0,0 |
6 |
13,3 |
10 |
34,5 | |
|
News >7 |
0 |
0,0 |
3 |
6,7 |
19 |
65,5 | |
* — различия показателей статистически значимы (p < 0,05)
Сочетанные операции по поводу легочных осложнений и дыхательной недостаточности (дренирования плевральных полостей, трахеостомия) были выполнены у 12 (26,7 %) пациентов 2-й группы и 20 (44,4 %) пациентов 3-й группы.
Таблица 8
Сроки поступления в ИС пациентов 1-й и 2-й группы от начала заболевания ОХ
|
Сроки поступления в ИС от начала возникновения ОХ |
Группы пациентов | |||
|
1-я группа |
2-я группа | |||
|
n=30 |
% |
n=45 |
% | |
|
24–48 часов |
1 |
11,1 |
- |
- |
|
49–72 часа |
1 |
11,1 |
3 |
9,1 |
|
Позднее 72-х часов |
7 |
77,8 |
30 |
90,9 |
|
Всего: |
9 |
100,0 |
33 |
100,0 |
Таблица 9
Сроки возникновения ОХ от госпитализации в ИС у пациентов 3-й группы
|
Количество пациентов |
Сроки госпитализации (сутки) |
Всего: | ||||
|
1–2 |
3–4 |
5–6 |
7–8 |
9–10 | ||
|
n |
- |
3 |
7 |
8 |
3 |
21 |
|
% |
- |
14,3 |
33,3 |
38,1 |
14,3 |
100,0 |
Таблица 10
Распределение пациентов с COVID -19 и ОХ по тяжести течения ОХ по TG 13
|
TG 13 Grade |
Группы пациентов | |||||
|
1-я группа |
2-я группа |
3-я группа | ||||
|
n=30 |
% |
n=45 |
% |
n=29 |
% | |
|
1 |
7 |
23,3 |
8 |
17,8 |
- |
- |
|
2 |
23 |
76,7 |
9 |
20,0 |
5 |
17,2 |
|
3 |
- |
- |
28 |
62,2 |
24 |
82,8 |
|
Всего: |
30 |
100,0 |
45 |
100,0 |
29 |
100,0 |
Оценка тяжести течения ОХ по TG13 показала четкую общую тенденцию к нарастанию тяжести течения ОХ в группах пациентов при возрастании степени тяжести COVID-19 с сильной прямой корреляционной связью со значениями шкалы NEWS (таблица 7, 10). Такой феномен, по-нашему мнению, связан с тем, что в основу TG13 заложены признаки ПОН, которых у пациентов 1-й группы не было, а у пациентов 3-й группы они были в наибольшей степени за счет более тяжелого течения COVID-19 в этой группе.
У больных 1-й и 2-й групп основным клиническим симптомом была острая постоянная боль в правом подреберье. Дополнительными клиническими симптомами являлись тошнота и рвота. При осмотре у всех пациентов выявлена локальная боль (симптом Кера) и защитное напряжение мышц передней брюшной стенки в правом подреберье. У 60 пациентов (57,7 %) пальпировалось дно увеличенного желчного пузыря.
При сравнении показателей «Уровень лейкоцитов, ПКТ и СРБ» в зависимости от показателя «Группа», были установлены статистически значимые различия (p <0,001) (используемый метод: Критерий Краскела–Уоллиса (таблица 11).
Таблица 11
Уровень лейкоцитов в ОАК, ПКТ, СРБ у пациентов с COVID -19 и ОХ по группам
|
Группа пациентов |
Уровень лейкоцитов |
р | ||
|
Me |
Q₁ — Q₃ |
n |
< 0,001* p 2 группа — 1 группа < 0,001 p 3 группа — 1 группа < 0,001 p 3 группа — 2 группа < 0,001 | |
|
1 группа |
6 |
5–8 |
30 | |
|
2 группа |
3 |
2–4 |
45 | |
|
3группа |
19 |
16–26 |
29 | |
|
Уровень ПКТ | ||||
|
Me |
Q₁ — Q₃ |
n |
< 0,001* p 2 группа — 1 группа < 0,001 p 3 группа — 1 группа < 0,001 p 3 группа — 2 группа = 0,001 | |
|
1 группа |
0 |
0–0 |
30 | |
|
2 группа |
3 |
2–5 |
45 | |
|
3 группа |
8 |
5–9 |
29 | |
|
Уровень СРБ | ||||
|
Me |
Q₁ — Q₃ |
n |
< 0,001* p 2 группа — 1 группа < 0,001 p 3 группа — 1 группа < 0,001 p 3 группа — 2 группа = 0,008 | |
|
1 группа |
0 |
0–0 |
30 | |
|
2 группа |
69 |
25–88 |
45 | |
|
3 группа |
105 |
79–167 |
29 | |
Примечание:
* — различия показателей статистически значимы (p<0,05);
** Ме — медиана;
*** Q₁ — Q₃- верхний и нижний квартили.
У пациентов 1-й группы уровень лейкоцитов в ОАК оставался в 83,3 % случаев в пределах референсных значений (таблица 11).
Все пациенты 2-й группы получали АБТ, НПВС и ГКС. У 2-х пациентов имелось нарушение сознания до 13 баллов по ШКГ, в связи с чем боль животе и местные проявления ОХ имели у них сглаженный характер. Лабораторно во 2-й группе пациентов в ОАК отмечалась лейкопения до 3,0 *10 9 /л, достоверное повышение уровня ПКТ и СРБ (p<0,05) (таблица 11). При УЗИ ОБП выявлялись УЗ-симптомы воспалительных изменений ЖП, наличие конкрементов в 42(93,3 %) случаях.
В 3-й группе пациентов с уровнем сознания 15 баллов по ШКГ на фоне проводимого COVID-19 лечения жалобы на боль в животе разной степени выраженности предъявляли только 7(24,1 %) пациентов. В 16(55,2 %) случаях при угнетении сознания до 9–12 баллов по ШКГ, боль в животе была выявлена только при его пальпации, что регистрировалось в виде отдергивания пациентом руки врача и «гримасы боли» на лице. В 1 (5,6 %) случае имелась желтуха. В остальных 6(20,7 %) случаях при угнетении сознания до комы (8 баллов по ШКГ) у пациентов отсутствовали жалобы на боль в животе и местная болевая реакция на пальпацию живота.
Основанием для целенаправленного диагностического поиска ОВЗ ОБП у пациентов с нарушением сознания до 8–12 баллов по ШКГ являлось прогрессирующее проявление ССВО в виде высокого лейкоцитоза в ОАК, рефрактерного к АБТ и противовоспалительной терапии, высоких значений СРБ и ПКТ (таблица 11).
Лабораторная диагностика носила неспецифический характер в виде лейкоцитоза, повышения уровня СРБ и ПКТ выше значений этих показателей в этой группе. В 1 (5,6 %) случае отмечено повышение уровня общего биллирубина до 56,4 мкмоль/л. Выполнение СКТ ОБП было ограниченно сложностью транспортировки тяжелых кислородзависимых пациентов и пациентов на ИВЛ, перегруженностью обязательными первичными и повторными исследованиями ОГК, а также наличием у этих пациентов ПОН с почечной недостаточностью. В оснащении ИС аппарат МРТ отсутствовал.
УЗИ ОБП являлось основным не инвазивным методом диагностики ОХ у пациентов с тяжелым и среднетяжелым течением COVID-19. При осуществлении УЗИ ОБП увеличение размеров ЖП отмечалось только в 15(52,0 %) случаев. У 16 (55,2 %) больных с ОХ из 3-й группы УЗ-симптом Мерфи не определялся по причине сниженного уровня сознания до 9–12 баллов по ШКГ, у остальных пациентов он носил слабоположительный характер. Наличие конкрементов в полости ЖП выявлено у 20(69,0 %) пациентов. Быстрое нарастание деструкции стенки ЖП у 68,7 % пациентов, менее, чем в течении суток требовало необходимость выполнения динамического УЗИ через 10–12 часов.
Среди пациентов с тяжелым и среднетяжелым течением COVID-19 отмечено возрастание случаев не калькулёзного ОХ, который по данным УЗИ был у 3(6,7 %) пациентов 2-й группы и у 9(31,0 %) пациентов 3-й группы. Среди оперированных пациентов 3-й группы УЗ-признак увеличения размеров ЖП выявлен только у 8(38,0 %) пациентов. Часто УЗ-признак увеличения размеров ЖП выявлялся у пациентов с COVID-19 без ОХ как проявление застоя желчного пузыря.
Такие УЗ-признаки, как утолщение стенки ЖП и наличие ее двуконтурности при COVID-19 выявлялись нами при асците, почечной и сердечной недостаточности. УЗ-признак перивезикального скопления жидкости расценивался нами как положительный у пациентов с COVID-19 только в случаях изолированного перивезикального скопления жидкости и её локальной УЗ-негомогенности, указывающей на наличие патологических включений. Наибольшее диагностическое значение имело сочетание УЗ-признаков изменений ЖП, его содержимого и перивезикальных изменений. Мы считаем наиболее важными сочетание с ними УЗ-признака негомогенности содержимого ЖП.
На основании изложенного нами был обобщен алгоритм диагностики и лечения ОХ в условиях ИС у больных с COVID-19 по степени тяжести NEWS. Согласно этому алгоритму у пациентов-«вирусоносителей» SARS-CoV-2 и пациентов с легким течением COVID-19 по NEWS диагностика ОХ основывалась на жалобах, данных анамнеза и дополнялась УЗ и лабораторной диагностикой. Для оценки показаний к экстренному оперативному лечению учитывались как клинические, так и УЗ, и лабораторные данные. Экстренное оперативное вмешательство выполнялось пациентам при отсутствии положительной клинической динамики, признаках деструктивного и обтурационного ОХ, лабораторных признаках ССВО (таблица 12)
Таблица 12
УЗ признаки деструктивного и обтурационного ОХ у пациентов с COVID -19
|
УЗ -признаки |
ОХ без деструкции ЖП |
ОХ с деструкцией ЖП и обтурационный | ||
|
Абсолютные признаки |
Сомнительные признаки | |||
|
Толщина стенки ЖП (мм) |
3–4 |
+ | ||
|
5–6 |
+ | |||
|
7–8 |
+ | |||
|
Структура стенки ЖП |
однородная |
+ |
+ | |
|
слоистая |
+ | |||
|
Увеличение размера ЖП * |
есть |
+ | ||
|
нет |
+ | |||
|
Содержимое ЖП |
гомогенное |
+ |
+ | |
|
не гомогенное |
+ | |||
|
Конкременты в ЖП |
Блокирующий |
+ | ||
|
Свободно-лежащий |
+ |
+ | ||
|
Перивезикальное скопление жидкости |
Есть |
+ | ||
|
Нет |
+ | |||
|
Сочетание признаков |
+ | |||
*увеличение продольного (>8 см) или поперечного (>4 см) размеров
При отсутствии признаков деструктивного и обтурационного ОХ проводилась консервативная терапия с определением сроков повторного УЗИ ОБП на основании клинических признаков. В сомнительных случаях УЗИ ОБП повторно выполнялось через 24 часа. У пациентов со среднетяжелым и, особенно, тяжелым течением COVID-19 клиническая диагностика ОХ была практически исключена и основывалась преимущественно на активном динамическом УЗИ ОБП на фоне повышенных показателей ССВО (лейкоцитоз, повышение уровня ПКТ и СРБ).
При выявлении у пациентов 3-й группы с тяжелым течением COVID-19 (NEWS 7 и более баллов) высоких значений ССВО, рефрактерных к терапии, и УЗ признаков ОХ проводили УЗИ ОБП, при котором оценивали изменения ЖП согласно критериям, деструктивного и обтурационного ОХ.
При выявлении абсолютных УЗ-признаков деструктивного и обтурационного ОХ пациентов экстренно оперировали. В сомнительных случаях динамическое УЗ-исследование выполняли через 12 часов и при выявлении абсолютных УЗ-признаков деструктивного и обтурационного ОХ пациентов так же экстренно оперировали.
Так, во 2-й группе пациентов динамическое УЗИ ОБП через 12 часов выполнено у 9(20,0 %) пациентов, у пациентов 3-й группы — уже у 18(62,0 %) пациентов. УЗ-признаки деструктивного ОХ из числа повторно осмотренных выявлены во 2-й группе через 12 ч у 5(55,5 %) пациентов и в 3-й группе — у 14(77,8 %) пациентов. Всем им выполнена экстренная операция. Через 24 часа выполнялось динамическое УЗИ ОБП у пациентов без признаков деструктивного ОХ и повторное исследование у пациентов с сомнительными УЗ-признаками деструктивного ОХ. Через 24 часа им выполнялось и контрольное исследования уровня лейкоцитов, ПКТ и СРБ на фоне которых проходила динамическая оценка этих УЗ-признаков.


Начальная терапия ОХ, включала в себя введение спазмолитиков, инфузионную терапию и АБТ до купирования ОХ либо до ранней холецистэктомии.
Особенностью консервативного лечения пациентов с COVID-19 и ОХ заключалась в том, что консервативное лечение реально им назначалось только у пациентов 1-й группы, поскольку пациенты 2-й и 3-й групп уже получали инфузионную, АБТ и противовоспалительную терапию и им лечение дополнялось только назначением спазмолитических препаратов.
У пациентов 1-й группы положительный результат консервативной терапии наблюдался в 70,0 % случаев, в то время как у пациентов 2-й группы, у которых ОХ возник уже на фоне лечения COVID-19, он отмечен только в 26,7 % случаев и в 3-й группе — так же в 27,6 % случаев. Из 104 пациентов с ОХ были оперированы 63(60,6 %) пациента. У пациентов 1-й группы в 9(100,0 %) случаях холецистэктомия (ХЭ) была выполнена в течение первых суток c момента поступления в ИС. Из них в 4(44,4 %) случаях выполнена лапароскопическая холецистэктомия (ЛХЭ) (выявлен флегмонозный ОХ) и 5 (55,6 %) случаях — открытая ХЭ (выявлен гангренозный ОХ). После операции прогрессирование COVID-19 отмечено у 1 (11,1 %) пациентки. Послеоперационных осложнений и летальных исходов не было.
Во 2-й группе пациентов было оперировано 33(31,7 %) человека, выполнено 25(75,8 %) открытых ХЭ с холедохолитотомией у 2(6,0 %) пациентов и 8(24,2 %) ЛХЭ. В 1(3,0 %) случае при ЛХЭ выполнена конверсия. В 24(72,7 %) случаях выявлен флегмонозный ОХ и в 9(27,3 %) случаях — гангренозный ОХ. В 4(18,2 %) случаях из них ОХ был бескаменным. После операции летальный исход наступил у 2(4,4 %) пациенток пожилого возраста с гангренозным ОХ и тяжелым течением COVID-19.
У пациентов 3-й группы открытая холецистэктомия выполнена в 14 (68,2 %) случаях и ЛХЭ — в 7(31,8 %) случаях. В 7 (33,3 %) случаях выявлен флегмонозный ОХ и в 14(68,2 %) случаях –гангренозный ОХ, из которых в 5(23,8 %) случаях — гангренозно-перфоративный ОХ. В 5 (23,8 %) случаях ОХ был бескаменным.
Таблица 13
Характеристика осложнений пациентов с COVID -19 и ОХ по Clavien-Dindo
|
Группа осложнений |
Характер осложнений |
Группы пациентов |
Степень по Clavien-Dindo | |||||
|
1-я группа |
2-я группа |
3-я группа | ||||||
|
абс |
% |
абс. |
% |
абс |
% | |||
|
Со стороны других органов |
Утяжеление КТ-критерия, степени ДН |
- |
- |
1 |
2,2 |
- |
II | |
|
- |
- |
2 |
4,4 |
4 |
13,8 |
V | ||
|
Со стороны операционной раны |
Нагноение, серомы, эвентрация |
2 |
6,7 |
4 |
8,9 |
5 |
17,2 |
III a III b |
|
Связанные с нарушениями кишечной моторики |
Послеоперационный парез кишечника |
- |
- |
3 |
6,7 |
5 |
17,2 |
I, II |
|
Итого: |
2 |
6,7 |
10 |
22,2 |
14 |
48,2 | ||
Наибольшее количество осложнений отмечено у пациентов 3-й группы с тяжелым течением COVID-19 (таблица 13). После операции умерло 4 (6,2 %) пациента с КТ-4 критерием тяжести и ДН 3 ст. У всех пациентов выявлено наличие гангренозного ОХ, из них в 2 случаях — с перфорацией желчного пузыря. Несмотря на многочисленные литературные данные о прямом цитопатическом воздействии SARS- CoV-2 на клетки ПЖ, опосредованном повреждении ПЖ у пациентов с COVID-19 при развитии иммунопатологических реакций [22,23] и о негативном влиянии на ПЖ препаратов группы НПВС и ГКС [24], по поводу ОП экстренная хирургическая помощь была оказана 13(6,5 %) пациентам, что было в 8 раз меньше количества пациентов с ОХ и в 5,6 раз меньше пациентов с ОА.
Пациентов 1-й группы было 2(15,4 %) человека, 2-й группы — 7(53,8 %) человек и 3-й группы — 4(30,8 %) человека.
Таблица 14
Распределение пациентов с COVID -19 и ОП по шкале NEWS
|
Показатель |
Степень тяжести |
Группы пациентов |
Р | ||||||||
|
1-я группа |
2-я группа |
3-я группа | |||||||||
|
n |
% |
n |
% |
n |
% | ||||||
|
Шкала NEWS (баллы) |
News 1–4 |
2 |
(100,0) |
4 |
(57,1) |
0 |
(0,0) |
0,005* p 2 группа — 3 группа = 0,012 | |||
|
News 5–6 |
0 |
(0,0) |
3 |
(42,9) |
0 |
(0,0) | |||||
|
News > 7 |
0 |
(0,0) |
0 |
(0,0) |
4 |
(100,0) | |||||
* — различия показателей статистически значимы (p <0,05)
Сочетанные операции по поводу легочных осложнений и дыхательной недостаточности (дренирование плевральных полостей, трахеостомия) были выполнены у 3(42,9 %) пациентов 2-й группы и 3 (75,0 %) пациентов 3-й группы.
Таблица 15
Сроки поступления в ИС пациентов 1-й и 2-й группы от начала заболевания
|
Сроки поступления в ИС(часы) |
Группы пациентов | ||||
|
1-я группа |
2-я группа | ||||
|
n |
% |
n |
% | ||
|
24–48 |
- |
- |
2 |
28,6 | |
|
49–72 |
2 |
100,0 |
3 |
42,9 | |
|
Позднее 72 |
- |
- |
2 |
28,6 | |
|
Всего: |
2 |
100,0 |
7 |
100,0 | |
Все пациенты 1-й группы указывали на употребление алкоголя и предъявляли жалобы на острые боли в эпигастрии с иррадиацией в спину, опоясывающего характера, тошноту, многократную рвоту. При пальпации живота отмечалось защитное напряжение мышц передней брюшной стенки в эпигастральной области, положительные местные симптомы ОП (Воскресенского, Керте, Мейо-Робсона).
Пациенты 2-й группы так же жаловались на острые боли в животе, при этом интенсивность болей была менее выражена ввиду получения ими амбулаторно терапии по COVID-19. При осмотре у них выявлялась умеренная боль в эпигастральной области, положительные местные симптомы ОП (Воскресенского, Керте и Мейо-Робсона). На прием алкоголя указывали только 15,3 % пациентов.
Все пациенты 3-й группы на момент появления признаков острой патологии ОБП находились в тяжелом состоянии (7 и более баллов по NEWS) и 3-м пациентам проводилось ИВЛ. У 3 пациентов уровень сознания составил 11–12 баллов по ШКГ и у 1 пациента — 9 баллов. Основанием для целенаправленного поиска ОВЗ ОБП у этих пациентов явился более высокий, чем у остальных пациентов с COVID-19 уровень маркеров ССВО (СРБ, ПКТ, лейкоцитов крови) и амилазы. При осмотре живота отмечалось его вздутие, перкуторно определялся тимпанит и притупление перкуторного звука в нижних отделах, как симптом наличия жидкости в брюшной полости. У 2-х пациентов с уровнем сознания 11–12 баллов по ШКГ отмечалась ответная реакция в виде «гримасы боли», попытка отдернуть руку врача. У 1 пациента выявлена желтушность склер и кожных покровов.
Таблица 16
Распределение пациентов с COVID -19 и ОП по этиологии. ОП
|
Этиологический фактор ОП |
Группы пациентов | |||||
|
1-я группа |
2-я группа |
3-я группа | ||||
|
n |
% |
n |
% |
n |
% | |
|
Алкогольно-алиментарный |
2 |
15,4 |
2 |
15,3 |
- |
- |
|
Биллиарный |
- |
- |
1 |
7,7 |
- |
- |
|
Не установлен (идиопатический) |
- |
- |
4 |
30,8 |
4 |
30,8 |
|
Всего: |
2 |
15,4 |
7 |
53,8 |
4 |
30,8 |
При определении этиологии ОП у больных с COVID-19 (таблица 16) среди более молодых пациентов 1-й группы (вирусоносителей) основным этиологическим фактором ОП являлся алкогольный.
Среди более старших пациентов 2-й группы употребление алкоголя было только у 1/3 пациентов. В этой группе пациентов алкогольные и биллиарные панкреатиты вместе составили менее ½ случаев, уступая по частоте встречаемости идиопатическим панкреатитам.
В 3-й группе пациентов было отмечено наличие только идиопатического ОП, что мы, как и другие авторы [25,26], связываем с цитопатическим действием SARS-CoV-2, реакцией ПЖ на системный воспалительный процесс и гипоксию вследствие ДН.
Согласно полученным данным (таблица 17) при анализе лабораторных показателей в зависимости от показателя «Группа», были установлены статистически значимые достоверные различия (p<0,05) (используемый метод: Критерий Краскела–Уоллиса) .
Таблица 17
Уровень лейкоцитов в ОАК, ПКТ, СРБ у пациентов с ОП в сочетании с COVID -19 и без сочетанной воспалительной патологии
|
Показатель |
Группа пациентов |
Me** |
Q₁ — Q₃*** |
n |
р |
|
Уровень лейкоцитов в ОАК |
1 группа |
7 |
6–7 |
2 |
0,014* p 3 группа — 2 группа = 0,010 |
|
2 группа |
4 |
4–6 |
7 | ||
|
3 группа |
25 |
22–28 |
4 | ||
|
Без ОВЗ ОБП |
3 |
2–5 |
15 | ||
|
Уровень ПКТ |
1 группа |
0 |
0–0 |
2 |
0,014* p 3 группа — 1 группа = 0,014 |
|
2 группа |
4 |
4–8 |
7 | ||
|
3 группа |
11 |
9–13 |
4 | ||
|
Без ОВЗ ОБП |
3 |
2–5 |
15 | ||
|
Уровень СРБ |
1 группа |
0 |
0–0 |
2 |
0,010* p 3 группа — 1 группа = 0,011 |
|
2 группа |
52 |
40–65 |
7 | ||
|
3 группа |
118 |
104–124 |
4 | ||
|
Без ОВЗ ОБП |
32 |
27–31 |
15 | ||
|
Уровень амилазы |
1 группа |
518 |
498–538 |
2 |
0,007* p 3 группа — 2 группа = 0,006 |
|
2 группа |
146 |
140–174 |
7 | ||
|
3 группа |
800 |
703–929 |
4 | ||
|
Без ОВЗ ОБП |
124 |
100–135 |
15 |
Примечание:
* — различия показателей статистически значимы (p<0,05);
** Ме — медиана;
*** Q₁ — Q₃- верхний и нижний квартили.
У пациентов 1-й группы уровень лейкоцитов в ОАК был в пределах референсных значений (таблица 17). Отмечалось повышение уровня амилазы в 3 раза выше референсных значений. Исследование уровня СРБ и ПКТ пациентам 1-й группы не проводилось.
Во 2-й группе пациентов регистрировалась лейкопения у 6 (90 %) из 7(10 %). Значения ПКТ и СРБ были повышены на фоне COVID-19. Повышение амилазы отмечено у 100 % пациентов, но средний уровень амилазы достоверно (p<0,05) был ниже, чем у пациентов 1-й и 3-й групп.
У всех пациентов 3-й группы регистрировался высокий лейкоцитоз, значения СРБ И ПКТ, которые не имели тенденцию к снижению на фоне проводимой терапии COVID-19 и регистрировались у них до выявления инструментальных признаков ОП. Уровень амилазы крови превышал референсные значения в 3 раза у 90 % пациентов и был достоверно выше (p<0,05), чем в 1-й и 2-й группах. У пациентов с ОП уровень амилазы составил 832,75±24,6 Е/л, При COVID-19 без ОВЗ ОБП он составил 124,8±12,7 Е/л. В связи с фактическим отсутствием возможности клинической диагностики ОП у больных 3-й группы с тяжелым течением COVID-19 (7 и более баллов по NEWS) диагностическим алгоритмом ОП являлось использование УЗИ ОБП при уровне показателей ССВО (СРБ и ПКТ, лейкоцитов в ОАК) выше референсных значений на фоне проводимой терапии, и повышенного уровня амилазы крови, а так же повышении уровня биллирубина крови и желтухи.
При УЗИ ОБП выявлялись увеличение размеров поджелудочной железы (ПЖ), снижения её эхогенности и нечёткость контуров; наличие свободной жидкости в брюшной полости и в сальниковой сумке.
У 7(53,8 %) пациентов, несмотря на амилаземию, УЗ-признаков воспалительных изменений ПЖ выявлено не было и у 3(23,1 %) пациентов они были минимальные. Явления гидроторакса при УЗИ не являлись диагностически значимыми для выявления ОП, так как были характерным проявлением острой легочной патологии у пациентов с COVID-19.
В 2-х случаях выполнено СКТ ОБП, где был выявлен класс Е степени повреждения ПЖ по шкале Balhtasar (7–10 баллов).
Таблица 18
Распределение пациентов с ОП в сочетании с COVID -19 по тяжести течения ОП
|
Степень тяжести ОП |
Группы пациентов |
Всего | ||||||
|
1-я группа |
2-я группа |
3-я группа | ||||||
|
n |
% |
n |
% |
n |
% |
n |
% | |
|
Легкая |
1 |
7,7 |
5 |
38,5 |
- |
- |
6 |
46,2 |
|
Средняя |
1 |
7,7 |
2 |
15,3 |
1 |
7,7 |
4 |
30,7 |
|
Тяжелая |
- |
- |
- |
- |
3 |
23,1 |
3 |
23,1 |
|
Всего |
2 |
15,4 |
7 |
53,8 |
4 |
30,8 |
13 |
100,0 |
Особенностью ОП у пациентов с COVID-19 является наличие ПОН при тяжелом течении основного заболевания, в связи с чем ПОН у пациентов COVID-19 являлась одновременно как этиологическим фактором, так и критерием тяжести течения ОП (таблица 18). Консервативную терапию получали все пациенты с ОП вне зависимости от тяжести ОП.
Особенностью лечения пациентов с COVID-19 являлось получение большинством из них инфузионной, АБТ и противовоспалительной терапии по поводу основного заболевания, в связи с чем им была назначена дополнительно только антисекреторная и антиферментная терапия. Одна пациентка 2-й группы была оперирована в другом ЛПУ, где ей выполнена оментобурсостомия с переводом в ИС после выявления сочетанной COVID-19. В ИС у неё развилось массивное эрозивное внутрибрюшное кровотечение с геморрагическим шоком и летальным исходом во время экстренной релапаротоми. При паталогоанатомическом вскрытии изменений легких не было, выявлен тотальный инфицированный геморрагический панкреонекроз.
В ИС по поводу ОП были оперированы 4 (30,8 %) пациента. В 1-м случае у больного 1-й группы выполнена диагностическая лапароскопия и дренирование брюшной полости. Еще в 1-м случае у больного 2-й группы выполнено УЗ-навигационное дренирование острого жидкостного скопления в забрюшинной клетчатке. У 2-х пациентов 3-й группы с КТ-4 ст., ДН-3 ст. ст. выполнена лапаротомия, секвестрнекрэктомия и оментобурсостомия. Во всех случаях выявлен тотальный инфицированный геморрагический панкреонекроз, гнойно-некротический парапанкреатит. Послеоперационных осложнений и летальных исходов у пациентов 1-й группы не было.
Таблица 19
Послеоперационные осложнения при ОП у больных с COVID -19
|
Характер осложнения |
Группы пациентов |
Степень по Clavien-Dindo | |||||
|
1-я группа |
2-я группа |
3-я группа | |||||
|
абс |
% |
абс. |
% |
абс |
% | ||
|
Внутрибрюшное кровотечение |
- |
- |
1 |
7,7 |
- |
- |
II, V |
|
Релапаротомия |
- |
- |
1 |
7,7 |
1 |
7,7 |
III b, V |
|
Прогрессирование ПОН |
- |
- |
- |
- |
1 |
7,7 |
IV, V |
После операции умерло 3(23,0 %) пациента (таблица 19).
В 3-й группе у 1-й пациентки летальный исход наступил через 8 часов после операции. Еще у 1-го больного этой группы в связи с обширностью гнойно-некротического поражения ПЖ и забрюшинной клетчатки через 3-е суток после первой операции была выполнена санационная релапаротомия, некрсеквестрэктомия с летальным исходом через 4 суток.
Во всех 2-х летальных случаях выявлен инфицированный геморрагический панкреонекроз с гнойно-некротическим парапанкреатитом, тотальное поражение легких, признаки ПОН.
Других летальных исходов среди пациентов с ОП не было.
Отдельную группу составили пациенты, у которых оперативное вмешательство было выполнено по поводу гнойного перитонитов при других заболеваниях ОБП. Всего было 9 (4,5 %) человек.
Из них 3 (33,3 %) пациента были с перфорацией толстого кишечника на фоне механической острой кишечной непроходимостью (ОКН) и дивертикулита сигмовидной кишки, 3 (33,3 %) пациента — с перфоративной язвой двенадцатиперстной кишки (ПЯ ДПК) и ещё 3 (33,3 %) пациента — с гангреной кишечника в результате острого артериального мезентериального тромбоза (ОАМТ)
Из них 6 (66,7 %) пациентов были 1-й группы и другие 3 (33,3 %) пациента — 2-й группы. Пациентов 3-й группы среди них не было.
Таблица 20
Распределение пациентов с COVID -19 и перитонитом по тяжести течения COVID -19
|
Признак |
Группы пациентов | ||||
|
1-я группа |
2-я группа | ||||
|
n |
% |
n |
% | ||
|
News (баллы) |
1–4 |
6 |
66,7 |
2 |
22,2 |
|
5–6 |
- |
- |
1 |
1,11 | |
|
<7 |
- |
- |
- |
- | |
|
Всего |
6 |
66,7 |
3 |
33,3 | |
Таблица 21
Сроки поступления в ИС пациентов COVID -19 и перитонитом от начала заболевания
|
Сроки поступления в ИС от начала появления симптомов (часы) |
Группы пациентов | |||
|
1-я группа |
2-я группа | |||
|
n |
% |
n |
% | |
|
6–12 часов |
6 |
66,7 |
3 |
33,3 |
|
13–24 часа |
- |
- |
- |
- |
|
Позднее 24-х часов |
- |
- |
- |
- |
|
Всего: |
6 |
66,7 |
3 |
33,3 |
Поводом для экстренной госпитализации у всех пациентов послужили острые боли в животе.
По поводу перфорации толстой кишки с перитонитом было оперировано 3 пациента в возрасте от 69 лет до 83 лет. Все пациенты находились в сознании.
У 2-х пациентов клинических, рентгенологических признаков COVID-19 выявлено не было, один из пациентов на момент развития перитонита получал лечение по поводу COVID-19 амбулаторно и у него при поступлении выявлена 2-х сторонняя вирусная пневмония КТ2.
У всех пациентов были сильные боли в животе, положительный симптом Щеткина Блюмберга. У 2-х пациентов при осмотре выявлялось вздутие живота, положительный симптом Склярова. Перкуторно над передней брюшной стенкой определялся тимпанит. При пальпации живота определялись раздутые петли кишечника.
У пациента с дивертикулитом в левой мезогастральной области пальпировалось резко болезненное опухолевидное образование.
Пациенты 1-й группы имели в ОАК уровень лейкоцитов 8,6 ± 4,7 *10 9 /л. У пациента 2-й группы в ОАК была лейкопения 4,1*10 9 /л.
У всех пациентов на обзорной рентгенографии ОБП были выявлены чаши Клойбера.
Таблица 22
Виды выполненных оперативных вмешательств у пациентов COVID -19 и перитонитом
|
Виды ОКН |
Интраоперационый диагноз |
Характер оперативного вмешательства |
Группа тяжесть КТ, тяжесть ДН |
|
Опухолевая ОКН |
Рак тела матки T3NхM0 |
Петлевая илеостомия |
1 группа КТ-0 ст. ДН-0 ст. |
|
Рак нисходящего отдела ободочной кишки T4N1M0 |
2-х ствольная колостомия |
1 группа КТ-0 ст. ДН -0 ст. | |
|
Воспалительная ОКН |
Дивертикулез сигмовидной кишки с перфорацией и ограниченным гнойным перитонитом. |
Обструктивная резекция сигмовидной кишки |
2 группа КТ-2ст. ДН -0 ст. |
Летальный исход наступил в течение 6 часов после операции у пациентки 2-й группы в результате развития ПОН.
У остальных пациентов 1-й группы отсутствовала клиника COVID-19 и они были выписаны на 8–9-е сутки после операции.
По поводу ПЯ ДПК экстренная хирургическая помощь оказана 3-м пациентам. Один из пациентов находился на амбулаторном лечении по поводу COVID-19.
У всех пациентов с ПЯ язвенный анамнез отсутствовал.
Пациенты 1-й группы жаловались на «кинжальную» боль в животе (симптом Дьелафуа).
Пациент 2-й группы, получавший терапию по поводу COVID-19, отмечал менее выраженный болевой синдром в животе на фоне приема НПВС и был доставлен в ИС только через сутки от момента появления болей в животе.
При внешнем осмотре во всех случаях отмечалось вынужденное положение пациентов с приведенными к животу коленями, «страдальческое» выражение лица, бледность кожных покровов и слизистых. Пальпаторно определялось защитное напряжение мышц передней брюшной стенки («доскообразный живот»), у всех пациентов отсутствовала печеночная тупость.
В ОАК лейкоцитоз у пациентов 1-й группы составил 12,6±8,7*10 9 /л. У пациента 2-й группы в ОАК была лейкопения 3,2*10 9 /л.
При обзорной рентгенографии брюшной полости во всех случаях выявлен свободный газ.
Интраоперационно у всех пациентов была выявлена ПЯ передней стенки луковицы ДПК.
В 1-й группе у пациентов имелся серозно-фибринозный, а у пациента 2-й группы — фибринозно-гнойный перитонит.
Послеоперационных осложнений не было. Пациенты 1-й группы были выписаны без клинических проявлений COVID-19, у пациента 2-й группы отмечено утяжеление течения COVID-19 с КТ-0 ст. до КТ-2 ст. с развитием ДН — 1ст.
Экстренная хирургическая помощь пациентам с ОАМТ с развитием гангрены кишки была оказана в 3-х случаях. Из них 1 пациент получал лечение по поводу COVID-19 амбулаторно с поражением легких КТ1.
Наличие стула в виде «малинового желе» отмечено у всех пациентов.
При осмотре у всех больных отмечалось равномерное вздутие живота, при пальпации — защитное напряжение мышц передней брюшной стенки, положительные симптомы Щеткина-Блюмберга и Раздольского.
Лабораторно у всех пациентов в ОАК отмечался лейкоцитоз 24,5±4,3*10 9 /л с резким сдвигом лейкоцитарной формулы до юных палочкоядерных нейтрофилов.
В качестве инструментальных методов применялись обзорная рентгенография и УЗИ ОБП.
У всех пациентов интраоперационно выявлено наличие ОАМТ в бассейне верхней брыжеечной артерии.
В 2-х случаях диагностировано поражение всей тонкой кишки и правой половины толстой кишки. Операция завершена в объеме диагностической лапаротомии. Смерть наступила в течении 6–8 часов после операции у обоих пациентов.
В 1-м случае был выявлен некроз сегмента подвздошной кишки на протяжении 20 см, выполнена резекция подвздошной кишки. В послеоперационном периоде КТ1 ст. ухудшилось до КТ2ст., ДН1 ст., хирургических осложнений не было. Пациент выписан с выздоровлением.
Выводы:
- При пандемии COVID-19 в ИС из ОВЗ ОБП наиболее часто встречались ОХ(52,3 % против 27,5 % до пандемии) и ОА(36,7 % против 30,2 % до пандемии). Отмечалось резкое снижение частоты встречаемости ОП (6,5 % против 32,0 % до пандемии). Пациенты с ОАМТ, ПЯ и перфорацией толстой кишки при дивертикулите и ОКН составили вместе 4,5 % против 10,2 % до пандемии.
- При нарастании тяжести течения COVID-19 по NEWS отмечается прямо пропорциональное возрастание количества гангренозных и вторичных ОА, некалькулезных и гангренозных ОХ, идиопатических ОП. У больных с тяжелым течением COVID-19 деструктивные изменения ЖП выявлялись при УЗИ уже через 12 ч от первичного исследования.
- Пациенты с положительной ПЦР на наличие SARS-CoV-2 без клинических проявлений COVID-19 и получавшие лечение COVID-19 амбулаторно доставлялись в ИС с уже установленным клиническим диагнозом ОВЗ ОБП и первичная диагностика ОВЗ ОБП проводилась только у пациентов, находящихся на лечении в ИС по основному заболеванию. Среднетяжелое и тяжелое течение COVID-19, ПОН, сочетанные проявления основного заболевания, иммунная агрессия SARS-CoV-2, проведение терапии НПВС, ГКС, АБТ и инфузионной терапии значительно затрудняли, а при более 7 баллов по NEWS, полностью исключали клиническую диагностику ОВЗ ОБП, обуславливали пролонгацию диагностики ОВЗ ОБП, резкое возрастание частоты применения инструментальных методов диагностики до 68,2 % и диагностических операций (лапароскопия, диагностическая лапаротомия) до 20,5 %, многократного динамического контроля лабораторных показателей ССВО.
- У всех пациентов с COVID-19 отмечена пролонгация госпитализации и сроков осуществления экстренной операции. У пациентов — «вирусоносителей» положительный результат консервативного лечения ОХ был значительно выше (70,0 %), чем у пациентов с COVID-19, уже получавших лечение по поводу основного заболевания (26,7 % случаев во 2-й и 27,6 % случаев в 3-й группах). После лапароскопических операций в 33,3 % случаев отмечалось утяжеление КТ-критерия и ДН. Пациенты «вирусоносители» SARS-CoV-2 в условиях ИС, в т. ч. и после операций, не имели утяжеления по COVID-19. Наибольшее количество послеоперационных осложнений и летальные исходы наблюдались при тяжелом течении COVID-19 и ПОН.
- У пациентов с COVID-19 более 7 баллов по NEWS общим алгоритмом диагностики ОВЗ ОБП являлось наличие высоких показателей ССВО, не снижающихся на 50 % за сутки на фоне проводимой терапии. При сохранении сомнительных УЗИ признаков наличия ОВЗ ОБП и высоких значениях показателей ССВО осуществлялась диагностическая лапароскопия (лапаротомия). В основе предложенного алгоритма диагностики и лечения ОХ являлось выделение абсолютных и сомнительных УЗ-признаков деструктивного и обтурационного ОХ при COVID-19 с динамическим 12 часовым УЗ-контролем и лабораторным контролем показателей ССВО при сомнительных УЗ-признаках.
Литература:
- Безносюк, А. «Нулевой пациент» найден?! // Информационное Агентство REGNUM. — 2020. — 25 марта. — URL: https://regnum.ru/news/polit/2894898.html (дата обращения: 30.01.2021).
- Beeching, N. J. COVID-19 / N. J. Beeching, T. E. Fletcher, R. Fowler // BMJ Best Practices. — BMJ, 2020. — 17 февраля. — URL: https://bestpractice.bmj.com/topics/en-gb/3000168/pdf/3000168/COVID19.pdf (дата обращения: 30.01.2021).
- COVID-19 — хронология действий ВОЗ, 31 декабря 2019–27 апреля 2020 // Всемирная организация здравоохранения. — URL: https://www.who.int/ru/news-room/detail/27–04–2020-who-timeline---covid-19 (дата обращения: 31.01.2021).
- Ликстанов, М. И. Опыт организации помощи пациентам с коронавирусной инфекцией в условиях перепрофилированного инфекционного госпиталя / М. И. Ликстанов, М. В. Косинова, В. Р. Гатин, В. Г. Мозес, К. Б. Мозес, С. И. Елгина, Е. В. Рудаева, Н. С. Черных // ГАУЗ Кузбасская областная клиническая больница им. С. В. Беляева, Кемеровский государственный медицинский университет. — Кемерово, Россия.
- Рассохин, В. В. Эпидемиология, клиника, диагностика, оценка тяжести заболевания covid19 с учетом сопутствующей патологии / В. В. Рассохин, А. В. Самарина, Н. А. Беляков, Т. Н. Трофимова, О. В. Лукина, П. В. Гаврилов, О. А. Гриненко // ФГБОУ ВО «Первый Санкт-Петербургский государственный медицинский университет им. И. П. Павлова» МЗ РФ, Санкт-Петербург, Россия; ФГБНУ «Институт экспериментальной медицины», Санкт-Петербург, Россия; ФБУН «Санкт-Петербургский научно-исследовательский институт эпидемиологии и микробиологии им. Пастера» Роспотребнадзора, Санкт-Петербург, Россия.
- Huang, C. Clinical features of patients infected with 2019 novel coronavirus in Wuhan, China / C. Huang, Y. Wang, X. Li // The Lancet. — 2020. — URL: https://doi.org/10.1016/S0140–6736(20)30183–5.
- Alexander, E. The species Severe acute respiratory syndrome-related coronavirus: classifying 2019-nCoV and naming it SARS-CoV-2 / E. Alexander, C. Susan, S. Ralph, J. Raoul, Christian, Anastasia Gorbalenya, Baker, Baric, de Groot, Drosten, H. Gulyaeva, A. Gorbalenya.
- Спринджук, М. В. Коронавирусная пандемия: факты распространения и эволюции опасной инфекции и технологии противостояния [Текст] / М. В. Спринджук, В. И. Берник, А. С. Владыко, Л. П. Титов, Е. М. Скрягина, А. Е. Скрягин, Н. В. Яцкевич, А. П. Кончиц, Д. А. Климук, Н. И. Калоша, А. С. Кудин, Т. Н. Глинская, В. В. Солодовникова // Вестник Университета гражданской защиты МЧС Беларуси. — 2021. — Т. 5, № 4. — С. 466–485.
- Liang, Y. Highlight of Immune Pathogenic Response and Hematopathologic Effect in SARS-CoV, MERS-CoV, and SARS-Cov-2 Infection / Y. Liang, M.-L. Wang, C.-S. Chien, A. A. Yarmishyn, Y.-P. Yang, W.-Y. Lai // Front. Immunol. — 2020. — Vol. 11. — P. 1022.
- Cheng, W. K. Severe acute respiratory syndrome coronavirus as a causative agent of emerging and recurrent infections / W. K. Cheng, K. K. Lau, P. C. Wu // Clin Microbiol Rev. — 2007. — Vol. 20. — P. 660–694. doi: 10.1128/CMR.00023–07.
- Zizzo, M. Surgical management of suspected or confirmed SARS-CoV-2 (COVID-19)-positive patients: a model stemming from the experience at Level III Hospital in Emilia-Romagna, Italy / M. Zizzo, R. Bollino, C. Castro Ruiz // Eur J Trauma Emerg Surg. — 2020. — Vol. 46. — P. 513–517. https://doi.org/10.1007/s00068–020–01377–2
- Alexander, E. The species Severe acute respiratory syndrome-related coronavirus: classifying 2019-nCoV and naming it SARS-CoV-2 / E. Alexander, C. Susan, S. Ralph, J. Raoul, Christian, Anastasia Gorbalenya, Baker, Baric, de Groot, Drosten, H. Gulyaeva, A. Gorbalenya.
- Huang, C. Clinical features of patients infected with 2019 novel coronavirus in Wuhan, China / C. Huang, Y. Wang, X. Li // The Lancet. — 2020. — URL: https://doi.org/10.1016/S0140–6736(20)30183–5
- Chen, N. Epidemiological and clinical characteristics of 99 cases of 2019 Novel Coronavirus pneumonia in Wuhan, China: A descriptive Study / N. Chen [et al.] // Lancet. — 2020. — Vol. 395, № 10223. — P. 507–513.
- Royal College of Physicians. National Early Warning Score (NEWS) 2: Standardising the assessment of acute-illness severity in the NHS. Updated report of a working party. — London: RCP, 2017.
- Charlson, M. E. A new method of classifying prognostic comorbidity in longitudinal studies: development and validation / M. E. Charlson, P. Pompei, K. L. Ales, C. R. MacKenzie // J Chronic Dis. — 1987. — Vol. 40, № 5. — P. 373–383.
- Clavien, P. A. The Clavien-Dindo classification of surgical complications: five-year experience / P. A. Clavien, J. Barkun, M.L. de Oliveira, J. N. Vauthey, D. Dindo, R. D. Schulick, E. de Santibañes, J. Pekolj, K. Slankamenac, C. Bassi, R. Graf, R. Vonlanthen, R. Padbury, J. L. Cameron, M. Makuuchi // Ann Surg. — 2009. — Vol. 250, № 2. — P. 187–196. doi: 10.1097/SLA.0b013e3181b13ca2
- Gattinoni, L. COVID-19 pneumonia: different respiratory treatments for different phenotypes? / L. Gattinoni, D. Chiumello, P. Caironi, M. Busana, F. Romitti, L. Brazzi, L. Camporota // Intensive Care Med. — 2020. — Vol. 46, № 6. — P. 1099–1102. doi: 10.1007/s00134–020–06033–2
- Teasdale, G. Assessment of coma and impaired consciousness. A practical scale / G. Teasdale, B. Jennett // Lancet. — 1974. — Vol. 2, № 7872. — P. 81–84. PMID: 4136544
- Временные методические рекомендации «Профилактика, диагностика и лечение новой коронавирусной инфекции (COVID-19)". Версия 15 (22.04.2022) / Министерство здравоохранения Российской Федерации. — [Электронный ресурс]. — URL: https://static-0.minzdrav.gov.ru/system/attachments/attaches/000/060/527/original/COVID19_v15.pdf (дата обращения: 01.05.2023).
- Клинические рекомендации «Острый аппендицит у взрослых» / Министерство здравоохранения Российской Федерации, 2022. — [Электронный ресурс]. — URL: https://cr.minzdrav.gov.ru/recomend/720_1 (дата обращения: 01.05.2023).
- Jin, Y. Virology, Epidemiology, Pathogenesis, and Control of COVID-19 / Y. Jin, H. Yang, W. Ji // Viruses. — 2020. — Vol. 12, № 4. — P. E372. doi:10.3390/v12040372
- Wang, D. Clinical Characteristics of 138 Hospitalized Patients With 2019 Novel Coronavirus-Infected Pneumonia in Wuhan, China / D. Wang, B. Hu, C. Hu // JAMA. — 2020. — P. e201585. doi:10.1001/jama.2020.1585
- Lin, L. Hypothesis for potential pathogenesis of SARS-CoV-2 infection-a review of immune changes in patients with viral pneumonia / L. Lin, L. Lu, W. Cao, T. Li // Emerg Microbes Infect. — 2020. — Vol. 9, № 1. — P. 727–732. doi:10.1080/22221751.2020.1746199
- Шипилов, М. В. Молекулярные механизмы «цитокинового шторма» при острых инфекционных заболеваниях / М. В. Шипилов // Лечебное дело. — 2013. — № 1. — С. 81–85.
- Shimabukuro-Vornhagen, A. Cytokine release syndrome / A. Shimabukuro-Vornhagen, P. Gödel, M. Subklewe // J Immunother Cancer. — 2018. — Vol. 6, № 1. — P. 56.

