Ключевые слова : щитовидная железа, хорионический гонадотропин,гипотиреоз, аутоиммунный тиреоидит, гестационный процесс, фетоплацентарная недостаточность,манифестный гипотиреоз, тироксин, период гестации.
Актуальность Болезни щитовидной железы (ЩЖ) среди эндокринопатий по распространенности занимают доминирующее место [2, 4]. Главенствующее место среди них занимают заболевания аутоиммунного генеза [5,11], узловые формы, злокачественные опухоли, йод дефицитные заболевания [3, 7, 16], У женщин заболевания щитовидной железы встречаются в 10–12 раз чаще, чем у мужчин, и манифестируют в молодом, репродуктивном возрасте.
Распространенность патологий щитовидной железы занимает от 3 до 10 % среди заболеваний у беременных. Сама беременность может вызывать изменения в функционировании щитовидной железы, а ее изменения у женщины происходят уже с первых недель беременности под воздействием разных факторов, прямо или косвенно стимулирующих щитовидную железу. В основном, это происходит, когда у плода еще не функционирует своя щитовидная железа. К физиологическим изменениям функционирования щитовидной железы во время беременности относится гиперстимуляция хорионическим гонадотропином (ХГ), вырабатываемым плацентой.
К факторам риска нарушения функции щитовидной железы в период беременности может быть йодный дефицит, аутоиммунный тиреоидит (АИТ) с сохраненной функциональной способностью щитовидной железы, отягощенный анамнез по щитовидной железе, сахарный диабет 1-го типа, ожирение 3 степени, возраст старше 30 лет. (1,4, 5,)
Из заболеваний щитовидной железы (ЩЖ) во время беременности гипотиреоз стоит на третьем месте по частоте после эутиреоидного зоба и аутоиммунного тиреоидита (АТ-ТПО) (3, 12,17). Его частота доходит при беременности до 2,5 % (15,17). Хотя в России до 5 % женщин, вставших на учет в женских консультациях, имеют не диагностированный гипотиреоз (4,6,7), при этом наиболее частой причиной первичного гипотиреоза при беременности является аутоиммунный тиреоидит (АИТ) (10,11,12,13).
Гипотиреоз — это состояние, обусловленное снижением функции щитовидной железы и характеризирующееся снижением тиреоидных гормонов в сыворотке крови. Компенсированный гипотиреоз независимо от его причины не является препятствием для зачатия и планирования ребенка. Оптимальный уровень тиреотропного гормона (ТТГ) для планирования беременности является 0,4–2,0 мЕД/л при гипотиреозе. В норме диапазон ТТГ в первом триместре 0,1–2,5 мЕД/л во втором — 0,2–3,0 мЕД/л в 3-м триместре 0,3–3, 0 мЕД/л.
Во время беременности гипофункция щитовидной железы, при снижении гормонов даже на незначительное время, оказывает отрицательное влияние на течение гестационного процесса, развитие плода и состояние новорожденного (9,11,14,15,16). Тем более что во время беременности происходит одновременно повышенное потребление его фетоплацентарным комплексом, повышение плацентарного дейодирования тироксина и экскреция с мочой, и потребление и метаболизм гонадотропных гормонов (повышается степень связывания с белками крови, дефицитом йода для снабжения железы).
Перинатальный период сопровождается такими осложнениями как гипертензивные нарушения (до 30 %), фетоплацентарная недостаточность (ФПН — 86 %), аномалии родовой деятельности (30 %), угроза прерывания беременности (60 %), в том числе, преждевременные роды (50 %) (8,17,18), однако они сводятся к минимуму при коррекции гормонов заместительной терапией во время беременности (5,7,9).
Гипотиреоз у беременной влияет на внутриутробное развитие плода, путем неблагоприятного действия на развитие его центральной нервной системы, в виде энцефалопатий (17,18), асфиксии и гипотрофии плода. Также велика вероятность развития пороков у плода, особенно при манифестном гипотиреозе матери (2,4).
Гипотиреоз может быть первичным (нарушение определяется в самой железе), вторичным (гипоталамическое нарушение или патология аденогипофиза), периферическим (обусловлен резистентностью тканей-мишеней к действию триодтиронина (Т3) и тироксина (Т4)). Он может по клинике быть субклиническим, манифестным, осложненным. При субклиническом гипотиреозе течение болезни бессимптомное, или симптомы неспецифичны для гипотиреоза. Манифестный гипотиреоз характеризуется явными симптомами гипотиреоза, а осложненный, когда к симптомам гипотиреоза присоединяются полисерозит, кретинизм, либо микседематозная кома. Субклинический гипотиреоз проявляется повышением ТТГ и нормой свободного Т4, манифестный и осложненный повышением ТТГ и снижением свободного Т4.
Определение формы и клинического течения гипотиреоза имеет большое значение в виду его влияния на наступление беременности, сохранение и осложнение перинатального периода. Для правильного ведения прегравидарного периода и самой беременности необходим сбор анамнеза, жалоб, определения размеров, расположения и консистенции щитовидной железы путем его пальпации квалифицированным специалистом, ультразвуковое исследование щитовидной железы, определение в крови тиреоидных гормонов — общего тироксина Т4, свободного тироксина fT4, тиреотропного гормона TTG, антитела к тиропероксидазе. Проводится консультация эндокринолога.
Компьютерная томография, магниторезонансная томография, сцинтиграфия, тонкоигловая аспирационная биопсия и цитологическое исследование проводится по показаниям и в основном вне беременности или прегравидарного периода. Самое главное и специфичное — это исследование нормального функционирования щитовидной железы, путем определения тиреотропных гормонов. И нужно учитывать, что их содержание меняется в течение суток и самый высокий показатель регистрируется ночью (с 02.00 до 04.00 часов).
Основным методом лечения гипотиреоза во время беременности является назначение препаратов левотироксина. При назначении его при беременности впервые — его доза составляет 2,3 мкг/кг, если женщина получала его до наступления беременности его дозу увеличивают на 30 % и после беременности возвращают в исходную дозу [2,7, 13].
Цель работы: определить осложнения периода гестации и родов у беременных с гипотиреозом.
Для достижения цели в исследование были включены 110 пациенток, все пациентки были разделены на три группы.
1-ая группа — беременные женщины, с ранее существующим гипотиреозом (n=40).
2-ая группа — беременные женщины, с впервые выявленным при настоящей беременности гипотиреозом (n=40).
3-я группа — женщины, с физиологической беременностью, не имеющие анамнестических и клинических данных о заболеваниях ЩЖ и не получавших профилактики йоддефицитных состояний (n=30).
Материалы и методы Исследование функции щитовидной железы проводилось в сроке до 12 недель беременности, путем определения уровня гормонов крови: тиреотропного гормона, свободного тироксина, а также был исследован уровень антител к тиреоидпероксидазе. Второй раз пациентки были обследованы перед родоразрешением. Все женщины были проконсультированы эндокринологом, при наличии у беременных признаков гипотиреоза, им была назначена гормонально-заместительная терапия левотироксином натрия в индивидуальной дозировке.
Результаты Средний возраст исследуемых в группе 1 составил 30,0±5,4 лет, в группе 2–29,1±5,3, в группе сравнения — 28,1±5,4. (Таблица 1) Паритет беременностей у исследуемых женщин в группе 1 составил 2,8±1,8, в группе 2–2,4±1,5, в группе сравнения — 2,4±1,5; паритет родов 2,2±1,3, 2,0±1,3 и 1,6±0,7 соответственно исследуемым группам. Гестационный диабет сопровождал гипотиреоз в первой группе в 7 %, во второй группе 12,5 %. С угрозой невынашивания в ранние сроки встречались 12 % в первой группе, 24 % во второй и 10 % в контрольной группе. Угроза преждевременных родов составила — 20, 35 и 5 % соответственно. Фетоплацентарная недостаточность при допплерографическом исследовании была выявлена у 15 % женщин в первой группе, 25 % во второй и 5 % женщин в третьей группе. Гипертензионные осложнения чаще всего выявлялись у женщин второй группы — 28 %. Соответственно 12 % и 2 % в двух остальных группах. Осложнения беременности с кровотечением сопровождала группу женщин с ранее выявленным гипотирезом — 5 %, впервые выявленным гипотиреозом — 12 %.
Таблица 1
Статистические данные обследования пациенток
|
1-ая основная группа |
2-ая группа сравнения |
Контрольная группа | ||
|
Признаки |
N=40 |
N=40 |
N=30 | |
|
1 |
Возраст |
30,±5,4 |
29,1±5,3, |
28,1±5,4. |
|
2 |
Паритет беременностей |
2,8±1,8, |
2,4±1,5, |
2,4±1,5; |
|
3 |
Паритет родов |
2,2±1,3, и |
2,0±1,3 |
1,6±0,7 |
|
4 |
Вес детей при рождении |
3213,83±723,0 |
3194,6±925,5 |
3182±833,0 |
Таким образом, статистически группы отличались по среднему возрасту, где женщины, с ранее выявленным гипотиреозом, были в среднем на 1 год старше, у кого гипотиреоз был выявлен во время беременности, и, в свою очередь они оказались в среднем на 1 год старше женщин из контрольной группы. По паритету беременностей группы между собой особо не отличились: женщины 2-й группы и контрольной оказались идентичны, однако у женщин 1-й группы оказалось количество беременностей выше, чем в остальных группах. Такие же показатели были выявлены между группами по паритету родов, где количество родов было в первой группе на 0,2 выше, чем во второй, и на 0,6 выше, чем в контрольной. Причем у женщин 2-й группы родов оказалось больше чем в контрольной. МРЖ оказалось больше в 1-й группе — 12,5 %, а в остальных соответственно 5 % и 5 %.
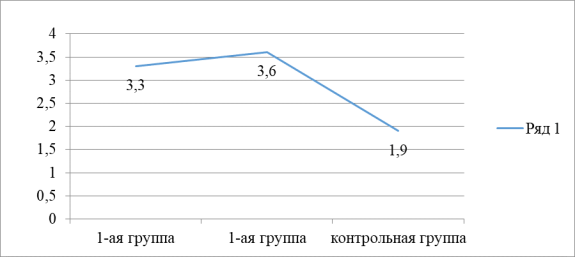
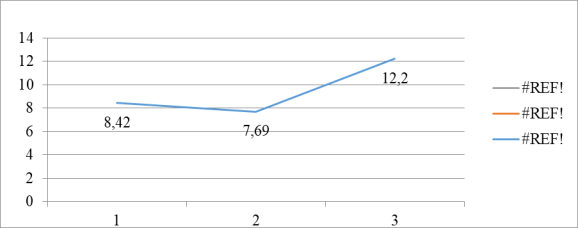
При исследовании тиреоидного статуса перед родами были получены следующие результаты. (Таблица 2) Уровень ТТГ составлял в 1-й группе — 3,3±0,8 мкМЕ/мл, во 2-й группе — 3,6±0,9 мкМЕ/мл, в группе сравнения — 1,9±1,8 мкМЕ/мл; уровень свободного тироксина 8,42 ±3,3 пмоль\л; 7,69 ±3,0 пмоль\л; 12,2±2,9 пмоль\л соответственно исследуемым группам. В первой группе исследованных субклинический гипотиреоз был у 25 %, во второй группе у 37,5 % беременных.
Таблица 2
Результаты исследования тиреоидного статуса женщин перед родами
|
1-ая основная группа |
2-ая группа сравнения |
Контрольная группа | ||
|
Признаки |
N=40 |
N=40 |
N=30 | |
|
1 |
Уровень ТТГ |
3,3±0,8 |
3,6±0,9 |
1,9±1,8 |
|
2 |
Уровень тироксина |
8,42 ±3,3 пмоль\л |
7,69 ±3,0 пмоль\л |
12,2 ± 2,9 |
|
3 |
Уровень антител к ТПО |
15,2+±19,3Eд./мl |
12,2+±15,3 Ед. мл |
13,7 ± 19.7 Ед. |
|
4 |
Обьем щитовидной железы |
11.9 |
11,5 |
13,5 ± 5,1 |
Объем щитовидной железы у женщин в 1-й группе был равен 10,8±3,4 см3, во 2-й — 12,6±4,1 см3, в группе сравнения — 13,7±5,7 см3.
Уровень ТТГ в группах
Уровень свободного тироксина пмоль/л
Родоразрешение путем операции кесарево сечение отмечалось в 1-й группе — 15 (37,5 %), во 2-й — 13 (32,5 %) и 6 (10 %) в контрольной группе, причем высокие показатели кесарева сечения в первой группе связаны с повторным кесаревым сечением из-за рубца на матке — 5 (12,5 %).
Отличилась при рождении масса детей в группах. Крупнее всех оказались новорожденные во 2-ой группе обследованных: 3213,825±723,0, в 1-й группе средний вес рожденных детей 3194,6±925,5 оказался приблизительно одинаковым с контрольной группой. У всех женщин с впервые выявленным гипотиреозом и гестационным диабетом вес новорожденных при рождении оказался больше среднего 3754±182,5 гр.
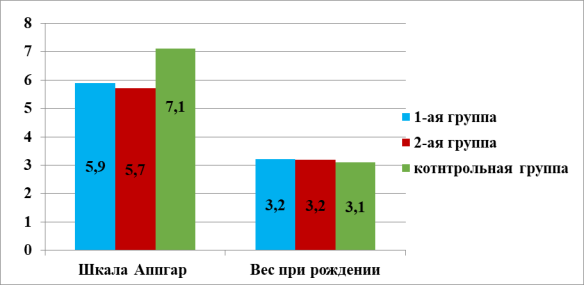
Состояние новорожденных в группах
Рост новорожденных при рождении в 1-ой группе — 51,0±2.7б во второй — 50,1±2,9 и в контрольной — 51,3±2,6.
Оценка новорожденных по шкале Апгар на 1 мин в 1 группе составила 5,9±0,8, во 2 группе — 5,7±0,9; в группе сравнения — 7,1±0,8 баллов; оценка новорожденного по шкале Апгар на 5 мин 7,0±0,9 баллов, 6,9±0,9 и 8,2±0,4 баллов, соответственно исследуемым группам.
Заместительную гормонотерапию левотироксином натрия в 1й группе получали 33 женщины — 82,5 %, средняя доза которого была 50 мг, во второй группе средняя доза составила 75 мг в сутки и была назначена всем беременным.
Уровень антител к тиреоидпероксидазе отражает наличие аутоиммунного тиреоидита, либо может быть маркером носительства антител, без наличия аутоиммунного тиреоидита. При наличии АИТ отмечается снижение функции щитовидной железы и повышение уровня ТТГ.
Уровень антител к тиреоидпероксидазе был в следующих пределах: в основной группе — 11,9 ± 22,4 ЕД./мл, в группе сравнения — 5,1 ± 6,3 ЕД./мл, в контрольной группе — 13,7 ± 55,3 ЕД./мл.
Выводы Полученные данные клинико-лабораторного исследования пациенток показывают, что женщины с ранее выявленным гипотиреозом и получающие лечение, оказались более компенсированными к осложнению беременности.
Субклинический гипотиреоз также оказывает негативное влияние на течение беременности и родов. При наличии гестационного диабета у женщин, чаще встречаются новорожденные с крупным весом, и у этих женщин чаще возникают такие осложнения беременности, как гипертензивные расстройства, угрозы невынашивания, крупный плод. У женщин с компенсированным гипотиреозом при назначении левотироксина выше оценка новорожденных по шкале Апгар.
Таким образом, при выявлении гипотиреоза у беременных женщин, независимо от клинической формы, рекомендовано назначение левотироксина натрия в индивидуальной дозе (доза левотироксина назначается врачом эндокринологом) и прегравидарная подготовка, включая полноценное обследование и лечение основного заболевания.
Литература:
- Дедов И. И., Мельниченко Г. А. Дефицит витамина Д у взрослых: диагностика, лечение и профилактика. — Москва, 2015. — С.22–28.
- Древаль А. В., Шестакова Т. П., Нечаева О. А. Заболевания щитовидной железы и беременность. — М., 2007. — 80 с.
- Каминский А. В., Гипотиреоз и беременность: новые рекомендации по особенностям диагностики и тактике лечения /А. В. Каминский, Т. Ф. Татарчук // МЭЖ.– 2017. — № 2. — С.152–157.
- Колендо С. А. Акушерские и перинатальные исходы у беременных с гипотиреозом различной этиологии //14.01.01-Акушерство и гинекология. Автореферат диссертации на соискание ученой степени кандидата медицинских наук. — Москва, 2012.
- Кубасов Р. В. Гормональные изменения в ответ на экстремальные факторы внешней среды. // Вестник РАМН. 2014. — № 9–10. − С. 102–109.
- Лысенко И. М. Заболевания щитовидной железы: гипотиреоз / И. М. Лысенко // Охрана материнства и детства. — 2014. — № 1 (23). — С. 74–83.
- Михна Н. Заместительная терапия гипотиреоза при беременности / Н. Михна, Е. С. Егорова // Инновационные процессы в научной среде. Сборник статей международной научно–практической конференции: в 3частях. — 2017.– С.230–234.
- Павлова Т. В. Морфофункциональные особенности плацент при соматической и гестационной патологии у матери // О. Д. Жиляева, В. И. Рябых / Системный анализ и управление в биомедицинских системах. — 2002. — Т. 1, № 3. — С. 248‒250.
- Павлова Т. В. Влияние патологии щитовидной железы матери на формирование взаимосвязей в системе мать-плацента-плод // Р. В. Рябых, В. А. Петрухин, Л. А. Павлова // Архив патологии. — 2006. — Т. 68, № 4. — С. 22–24.
- Пасечко Н. В. Изучение влияния субклинического гипотиреоза на репродуктивную функцию женщины и эффективность его коррекции / Н. В. Пасечко, С.В.
- Сандакова Е. А., Капустина Э. Ю. Влияние аутоиммунного тиреодита у беременных на состояние здоровья младенцев. //Акушерство и гинекология//, Москва, № 2, 2015 г — С. 88–89.
- Фадеев В. В. По материалам клинических рекомендаций по субклиническому гипотиреозу Европейской Тиреоидной Ассоциации 2013 / В. В. Фадеев // Клиническая и экспериментальная тиреоидология. — 2013. –Т. 9, № 4. — С. 12–15.
- Фадеев В. В. По материалам клинических рекомендаций Европейской тиреоидной ассоциации по диагностике и лечению субклинического гипотиреоза у беременных женщин и детей / В. В. Фадеев // Клиническая и экспериментальная тиреоидология. — 2014. — Т. 10,№ 3. — С. 20–26.
- Шестакова Т. П. 1 ГБУЗ МО «МОНИКИ им. М. Ф. Владимирского», Москва Регулярные выпуски «РМЖ» Рубрика: Эндокринология № 1 от 27.02.2017 стр. 37–40.
- Шувалова M. Г., Фролова Щ. Г. и др. Экстрагенитальные заболевания как причина материнской смертности. //Акушерство и гинекология//., Москва, № 2., 2015 г — С. 84–87.
- Andersson M. Epidemiology of iodine deficiency: salt io disation and iodine status / М. Andersson, В. de Benoist, L. Rogers // Best Pract. Res. Clin. Endocrinol. Metab. — 2014. — Vol. 24, № 1. Р. 1–11.
- European Thyroid Association Guidelines for the management of subclinical hypothyroidism in pregnancy and in children / J. Lazarus [et al.] // Eur. Thyroid J. –2014. — Vol. 3, № 2, P. 76–94.
- Guidelines of the American Thyroid association for the diagnosis and management of thyroid disease during pregnancy and postpartum / A. Stagnaro–Green [et al.] // Thyroid. — 2016. Vol. 21, № 10. — P. 1081–1125.2014

