Введение.
Распространенность поясничных болей настолько высока, что 80% всех людей хотя бы раз испытывают приступ острой боли в спине за свою жизнь [2, 3, 4, 5, 6, 7]. Наиболее частыми причинами возникновения хронической поясничной боли и радикулярных болей являются грыжи межпозвонковых дисков, стеноз позвоночного канала, дегенерация межпозвонкового диска без грыжевого выпячивания и синдром оперированного позвоночника, которые приводят к значительным экономическим, социальным и медицинским затратам [1].
Магнитно-резонансная томография позволяет выявить различные патологические изменения позвоночника и оценить степень деформации позвоночного канала. Назначение постельного режима, миорелаксантов, нестероидных противовоспалительных средств, витаминов группы В, антихолинестеразных препаратов, а иногда глюкокортикостероидов, а также физиотерапевтических процедур купируют ишиолюмбалгию в большинстве случаев. Стойкие боли в пояснице и нижних конечностях купируются эпидуральными и паравертебральными инъекциями глюкокортиокстероидов. Неэффективность консервативной терапии является показанием к оперативному вмешательству.
Развитие хирургии дегенеративных заболеваний позвоночника идет по пути разработки малоинвазивных методов лечения, для снижения травматичности операции и сокращения осложнений [8, 9, 10, 11].
Одним из малоинвазивных методов лечения грыж межпозвонковых дисков является метод перкутанной лазерной вапоризации. Энергия лазера переносится в пульпозное ядро посредством волокна. Волокно помещается через тонкую иглу через заднелатеральный чрезкожный доступ под местной анестезией. Поглощение энергии лазера приводит к вапоризации воды внутри пульпозного ядра и изменению структуры его белков, что приводит к уменьшению объема и снижению внутридискового давления и как следствие к декомпрессии компримированного нервного корешка. Первая операция лазерной декомпрессии диска произведена в Европе Choy и коллегами в 1986 году.
На сегодняшний день накоплен достаточный опыт применения лазерной декомпрессии межпозвонковых дисков и в литературе описываются случаи асептических и инфицированных дисцитов после данной процедуры. Мы хотели доложить о случае из нашей практики развития спондилита двух смежных позвонков после лазерной вапоризации межпозвонкового диска VL4-5.
Случай из практики
Больной А.Б. 50 лет, обратился в РСНПМЦ Ф и П с жалобами на резкие боли в поясничном отделе позвоночника, распространение болей в нижние конечности, усиление болей при движении, ограничение движений.
Из анамнеза считает себя больным в течение 8 месяцев. Заболевание началось с болей в поясничном отделе позвоночника. Лечился консервативно с диагнозом: Остеохондроз поясничного отдела позвоночника. Грыжа межпозвонкового диска VL4-5 размером 6 мм. Вторичный стеноз позвоночного канала, радикулярный синдром, принимал НПВС, физиолечение, эпидуральные блокады глюкортикоидами, без эффекта. Общий анализ крови из сопроводительных документов: Нв-117 г/л; эрит-3,5; Цвет.пок.-0,9; лейкоц-5,5; Пал.яд.-1; Сег.яд-60; Эоз.-4; лимф.-34; Мон.-5; СОЭ-5 мм/ч. Через 3 недели неэффективной терапии произведена лазерная вапоризация межпозвонкового диска VL4-5 под местной анестезией, в послеоперационном периоде назначен цефазолин 1,0 в/м 2 раза в день в течение 10 дней. После проведенного вмешательства отмечалось клиническое улучшение. Однако уже через 2 месяца у больного стали отмечаться боли в поясничном отделе позвоночника, повышение температуры тела до 38 градусов, больному проведен курс антибиотикотерапии: антибиотиками широкого спектра действия и НПВС в течение 20 дней, температура нормализовалась и больной выписан на реабилитационное лечение. Спустя 2 месяца больной обращается к нам с вышеуказанными жалобами.
Больной вырос в удовлетворительных социальных условиях. Женат, имеет троих детей. Наследственных заболеваний нет. Наличие хронических заболеваний отрицает. Постоянно принимаемых препаратов нет. Контакт с туберкулезным больным отрицает. 1 рубец БЦЖ 5 мм. Инфекционными заболеваниями не болел и в контакте с таковыми не состоял, кровь и препараты крови не получал, у стоматолога не был. Аллергии на лекарства и пищевые продукты не отмечал. Работает слесарем.
Общее состояние больного относительно удовлетворительное. Сознание ясное, адекватное. Зрачки равновеликие, реакция на свет сохранена. Со стороны черепно-мозговых нервов без патологии. Менингиальных симптомов нет. Кожа и видимые слизистые чистые. Периферические лимфоузлы не увеличены. Подкожно-жировая клетчатка выражена умерено. Грудная клетка астенического типа. Дыхание через нос 20 в мин. Перкуторно легочный звук над всей поверхностью легких. Границы легких в пределах нормы. Аускультативно везикулярное дыхание в обоих легких. Тоны сердца ритмичные, приглушены. А/Д – 120/80 мм рт.ст., пульс – 88 уд. в 1 мин., удовлетворительного наполнения и напряжения. Язык влажный, чистый. Живот мягкий, безболезненный. Печень и селезенка не пальпируются, стул регулярный. Симптом Пастернацкого отрицательный с обеих сторон. Диурез регулярный, свободный.
Локальный статус. Больной передвигаться самостоятельно не может из-за боли в поясничном отделе позвоночника. Оси конечностей правильны. Активные и пассивные движения в суставах свободные. Позвоночник ровный, поясничный лордоз сглажен, паравертебральные мышцы рефлекторно напряжены. Симптом Ласега положителен с обеих сторон при 30 градусах. Симптом Вассермана положительный с обеих сторон. При глубокой пальпации резкая боль в проекции VL4-5 позвонков, боли распространяются в нижние конечности, больше влево. Отмечается парастезия в проксимальных отделах нижних конечностей. Чувствительность кожи, периферическая пульсация и мышечная сила сохранены.
При поступлении общий анализ крови гемоглобин - 140 г/л; эритроциты - 3,8 × 1012; цветной показатель - 0,9; лейкоциты - 5,0× 109; палочкоядерные - 1; сегментоядерные - 59; эозинофилы - 4; лимфоциты - 32; моноциты - 4; СОЭ - 17 мм/ч. Общий анализ мочи: цвет - желтый; прозрачность - слабомутная; реакция - кислая; белка нет; эпителиальные клетки - 0-1 в поле зрения; лейкоциты - 2-3 в поле зрения; эритроциты - 0-1 в поле зрения, соли – оксалаты. Биохимический анализ: АСТ-0,36 ммоль/л; АЛТ-0,50 ммоль/л, общий билирубин – 10,5 ммоль/л; мочевина – 5,7; креатинин-78 мкмоль/л; сахар в крови – 6,2 ммоль/л. Коагулограмма: гематокрит - 50%; тромботест - VI; протромбин индекси - 84%; фибриноген - 4,25; рекальцификация – 1’55‘‘; ретракция сгустка - 53%; активность фибриногена - 15%. Диаскинтест отрицательный. На ЭКГ: синусовый ритм 88 в мин., ЭОС горизонтальная, дистрофические изменения в миокарде желудочков. На УЗИ брюшной полости и забрюшинного пространства без эхопатологии.
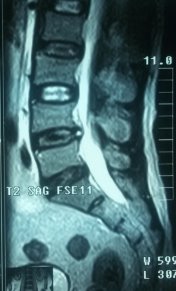
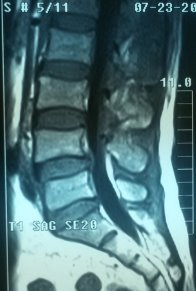
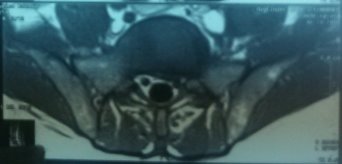
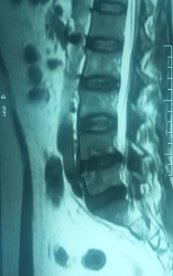
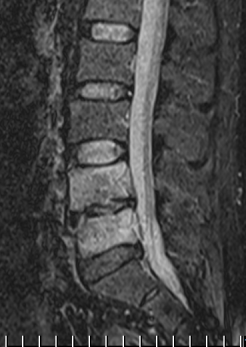
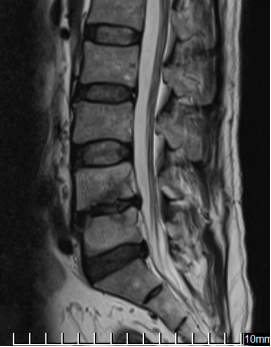
На МРТ в телах VL4-5 сигнал неоднородно снижен. Межтеловая щель сужена. Суставные поверхности неровные с узурацией, с краевыми остеофитами. Мягкие ткани вокруг инфильтрированы, утолщены, абсцессов нет. Спинномозговой канал сужен. За счет протрузии дисков VL4-5, VL5-S1 позвонков. Повышенный сигнал от тел остальных поясничных позвонков.
На рентгенограмме грудной клетки: легочные поля без инфильтративных теней. Корни легких структурны. Синусы свободны. Купола диафрагмы обычной формы. Тень сердца без особенностей.
Больному назначены НПВС, противовоспалительное, противоотечное и дезинтоксикационное лечение: Диклофенак натрия 75 мг в/м 1 раз в день №7; NaCl 0,9% - 200,0 + CaCl 10% - 10,0 в/в 1 раз в день №10; Глюкоза 5% - 200,0+ Вит С 6,0 в/в 1 раз в день №10; фуросемид 1,0 в/м 1 раз в день №10, Витамин В6 1,0 в/м 1 раз в день №10. Левофлоксацин в дозе 750 мг ежедневно №20.
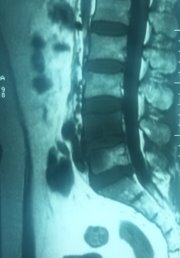
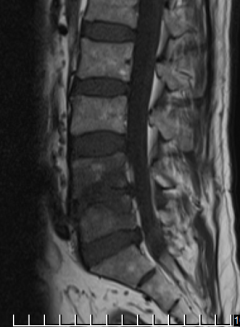
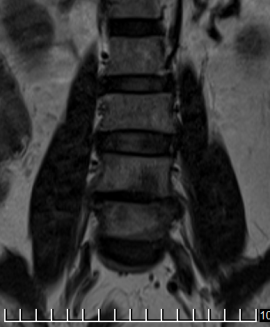
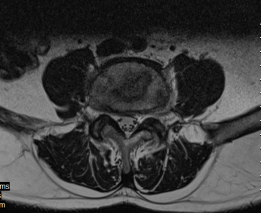
В динамике общий анализ крови гемоглобин - 140 г/л; эритроциты – 4,0 × 1012; цветной показатель - 0,9; лейкоциты - 5,6× 109; СОЭ-15 мм/ч, остальные анализа без особенностей. На МРТ в динамике через 3 недели инфильтрация уменьшилась, но сохраняется, патологический сигнал от тел VL4-5 сохраняется. Клинически резка боль при движении в поясничном отделе позвоночника с распространением болей в нижние конечности, нестабильность позвоночника.
Больному произведена операция некрэктомия VL4-5, со вскрытием спинномозгового канала, спондилодез титановым сетчатым кейджем из левостороннего переднебокового доступа. При операции отмечается: нестабильность сегмента VL4-5, деструкция и секвестрация костной ткани. Гистологическое заключение операционного материала – спондилит неспецифического характера.
В послеоперационном периоде назначены антибиотики широкого спектра в течение 10 дней для профилактики развития вторичной инфекции. Послеоперационная рана зажила первично.
Больной активизирован в корсете через 3 недели после операции и в удовлетворительном состоянии выписан домой.
Установлен окончательный диагноз: Остеохондроз поясничного отдела позвоночника. Грыжа межпозвонкового диска VL4-5. Вторичный стеноз позвоночного канала, радикулярный синдром. СПО лазерной вапоризации межпозвонкового диска VL4-5. Осл.: спондилит VL4-5 позвонков неспецифического характера.
|
|
|
|
| |
|
Рис. 1. МРТ до операции лазерной вапоризации межпозвонкового диска VL4-5 | |
|
|
|
|
|
|
|
Рис. 2. МРТ при поступлении | |
|
|
| ||
|
|
| ||
|
|
Рис. 3. МРТ после 20 дней терапии Левофлоксацином | ||
Обсуждение
При чрезкожной лазерной декомпрессии межпозвонкового диска, энергия лазера используется для снижения внутридискового давления путем вапоризации небольшого по объему пульпозного ядра, что уменьшает давление между пульпозным ядром и фиброзным кольцом, таким образом, приводя к ретракции грыжевого выпячивания и освобождая нервный корешок.
Vijay S. et al, 2013 сообщает, что in vitro, повышение внутридискового объема на 1 мл приводит к повышению внутридискового давления на 312 кПа или 2340 mmHg. С другой стороны, уменьшение внутридискового давления приводит к значительному уменьшение внутридискового давления, что по принципу отрицательного давления устремляет грыжевое выпячивание к центру межпозвонкового диска, декомпрессии нервного корешка и избавлению от корешковой боли. Кроме того, вапоризация воды приводит к денатурации белка пульпозного ядра, что не дает в последующем накапливать воду [12].
Считается, что чрезкожная декомпрессия межпозвонкового диска не приводит к серьезным осложнениям, кроме того факта, что последние исследования указывают на минимальный риск если процедура выполняется опытным хирургом. Потенциальные осложнения включают: инфекцию, кровотечение, повреждение нерва, усиление боли, рецидив грыжи, паралич, идиосинкразия, анафилактический шок и смертельный исход. Повреждение нервного корешка может проявиться во время погружения канюли. Опытный хирург проводит процедуру под контролем визуализации в режиме реального времени и при полном сознании пациента для того чтобы это осложнение не имело место. Повреждение кровеносных сосудов может проявиться, если артерия или вена контактирует с устройством, особенно если используется тепловая энергия, что приводит к некрозу стенки сосуда. Также надо быть осторожным, чтобы не погрузить устройство в переднюю часть фиброзного кольца.
В соответствии с данными литературы уровень осложнений после лазерной вапоризации межпозвонкового диска составляет 0.5%. В исследовании Choy и соавт., 1998 [14], у 4 из 518 пациентов процедура осложнялась дисцитом, что составило менее 1%. Farrar и соавт., 1998 [15] сообщает о случае остеомиелита у 50 летнего мужчины после лазерной декомпрессии межпозвонкового диска по поводу грыжи диска VL4-5. В исследовании с наблюдением за больными в течение 3 месяцев после лазерной вапоризации McMillan и соавт., 2004 г. [16], указывает на усиление и рецидив болей в пояснице в 63%. Однако, сообщается, что случаев инфекции, повреждения нервов или клинически значимого кровотечения не отмечалось [13].
Заключение: Использование энергии лазера и другой тепловой энергии, может привести к термической травме не только хрящевых структур, но и костных структур и питающих сосудов, что проявляется их некротизацией и проявляется клинически спустя месяцы после операции.
Литература:
- Васильев А. Ю., Казначеев В. М. «Пункционная лазерная вапоризация дегенерированных межпозвонковых дисков». М., 2005.С. 128.
- Boswell M. V. et al. «Interventional techniques in the management of chronic spinal pain: Evidence-based practice guidelines». Pain Physician 2005; 8:1-47.
- Bressler H. B. et al. «The prevalence of low back pain in the elderly. A systemic review of the literature». Spine 1999; 24:1813-1819.
- Lawrence R.C. «Estimates of the prevalence of arthritis and selected musculoskeletal disorders in the United States». Arthritis Rheum 1998; 41:778-799.
- Cassidy J.D. et al. «The prevalence of low back pain and related disability in Saskatchewan Adults». Spine 1998; 23:1860-1867.
- Walker B.F. et al. «Low back pain in Australian adults: Prevalence and associated disability». J Manipulative Physiol Ther 2004; 27:238-244.
- Guo H.R. et al. «Back pain prevalence in US industry and estimates of lost workdays». Am J Public Health 1999; 89:1029-1035.
- Wang JC et al. «The effect of uniform heat- ing on the biomechanical properties of the intervertebral disc in a porcine model». Spine J 2005; 5:64-70.
- Welch WC et al. «Alternative strategies for lumbar discectomy: Intradiscal electrothermy and nucleoplasty». Neurosurg Focus 2002; 13:E7.
- Helm S et al., «Effectiveness of thermal annular procedures in treating discogenic low back pain». Pain Physician 2012; 15:E279-E304.
- Magalhaes FN et al. «Ozone therapy as a treatment for low back pain secondary to herniated disc: A systematic review and meta-analysis of randomized controlled trials». Pain Physician 2012; 15:E115-E129.
- Vijay S. et al. «Percutaneous Lumbar Laser Disc Decompression: An Update of Current Evidence» Pain Physician 2013; 16:229-260.
- Vijay S. et al. «Percutaneous Lumbar Laser Disc Decompression: An Update of Current Evidence» Pain Physician. 2006; 9:139-146.
- Choy DS. «Percutaneous laser disc decompression (PLDD): twelve years’ experience with 752 procedures in 518 patients». J Clin Laser Med Surg 1998; 16: 325-331.
- Farrar MJ. «Possible salmonella osteomyelitis of spine following laser disc decompression». Eur Spine J 1998; 7:509-511.
- McMillan MR et al. «Percutaneous laser disc decompression for the treatment of discogenic lumbar pain and sciatica: a preliminary report with 3-month follow-up in a general pain clinic population». Photomed Laser Surg 2004; 22:434-438.