Одной из актуальных проблем современной абдоминальной хирургии является подход к лечению синдрома механической желтухи. Опухоли гепатопанкреатодуоденальной зоны (ГПДЗ), а так же холедохолитиаз ввиду анатомических особенностей часто осложняются развитием механической желтухи, которая наблюдается в 75–95% случаев в зависимости от локализации поражения [1]. Длительная механическая желтуха приводит к печеночно-почечной недостаточности, нарушениям в системе коагуляции крови, снижению иммунологического статуса больного, что является следствием угнетения функции гепатоцитов. Кроме того, создаются предпосылки для развития инфекции в желчных протоках.
Хирургические вмешательства на высоте механической желтухи увеличивают число послеоперационных осложнений и летальность, которая достигает 50%, в то время как у больных, подвергшихся радикальной операции после купирования желтухи, осложнения наблюдаются значительно реже.
Операбельность при раке ГПДЗ, несмотря на успехи хирургии последних лет, остается невысокой и составляет, по данным разных авторов, 5–23% [2–5].
Поскольку предполагаемый срок средней продолжительности жизни у неоперабельных больных составляет около 12 месяцев, то основной целью является улучшение качества жизни пациентов путем ликвидации механической желтухи и последующей симптоматической терапии.
Определенные достижения в диагностике и лечении больных раком органов ГПДЗ или холедохолитиазом, осложненными механической желтухой, связаны с активным внедрением в широкую клиническую практику новых (либо совершенствованием известных) методов диагностики, применением современных миниинвазивных технологий – лапаро- и эндоскопических, ультразвуковых, рентгенотелевизионных, а также их сочетаний [6-10]. В современной абдоминальной хирургии используются 3 основных способа лечения пациентов с данной патологией: трансабдоминальные вмешательства, трансдуоденальные эндоскопические ретроградные манипуляции и чрескожные чреспеченочные вмешательства.
Цель работы: выбор методов и сроков билиарной декомпрессии у пациентов с синдромом механической желтухи в зависимости от данных клинико-лабораторных и инструментальных методов исследования.
Материал и методы исследования: В Пензенской областной клинической больнице им. Н.Н. Бурденко за период 2010 – 2011 года пролечено 98 пациентов с синдромом механической желтухи, возраст пациентов – от 24 до 83лет, средний возраст составил 53,5 года, 50 женщин (47,5%) и 45 мужчин ( 42,75%), 89 человек (85%) возраст пациентов был от 54 до 83 лет. При поступлении больных разделяли на две группы: первая – пациенты предположительно с осложнением желчнокаменной болезни; вторая – больные со стриктурами дистального отдела холедоха. Данное разделение имело условный характер и определяло тактику дальнейшего лечения. Разделение на группы проводили, используя минимальное обследование – на основании жалоб, анамнеза, объективного статуса, данных биохимического обследования и УЗИ. Условное различие групп позволяло определить временные рамки использования малоинвазивных вмешательств.
Пациентам первой группы (52 человека) после предоперационной подготовки в течение 3 – 5 суток, старались выполнить двухэтапное хирургическое вмешательство – эндоскопическую ретроградную холангиопанкреатографию (РХПГ) и по показаниям эндоскопическую папилосфинктеротомию (ЭПСТ). В случае позитивного эффекта процедуры, спустя 5 – 7 суток, по показаниям выполняли холецистэктомию одним из малоинвазивных способов (лапроскопически, либо из мини-доступа). В случае противопоказания к РХПГ, в те же сроки выполняли традиционное хирургическое вмешательство – лапаротомию, холецистэктомию, супрадуоденальную холедохолитотомию. Обязательным условием завершения операции при холедохолитиазе считали формирование холедоходуоденоанастомоза, со страховочным наружным дренированием по Холстеду-Пиковскому.
Больные второй группы (46 человек), не имели возможности длительной предоперационной подготовки, в связи с чем выполнялась ранняя декомпрессия желчных протоков – чрескожное чреспеченочное дренирование в течение 24 часов с момента поступления в стационар.
В данной ситуации одним из важнейших показателей является уровень МНО. Так если протромбиновый индекс у пациентов был менее 70% – это считаем относительным противопоказанием к чреспеченочным эндобилиарным вмешательствам, поскольку неразрешенная холемия не позволит надеяться на успешную коррекцию нарушений гемостаза консервативными мероприятиями.
Манипуляцию выполняли под обязательным контролем УЗИ и рентгеноскопии (С–дуга). С помощью УЗИ датчика целенаправленно визуализировали желчный проток и с использованием адаптера выполняли его пункцию. Оптимальным доступом к освоению желчного дерева считали восьмое межреберье по средней подмышечной линии. После контрастирования желчных протоков в обязательном порядке выполняли попытку пройти место препятствия и визуализировать стриктуру. При проникновении в двенадцатиперстную кишку первым этапом устанавливали наружно-внутренний дренаж (20 человек). В случае невозможности пройти за место стриктуры устанавливали наружный дренаж типа пигтейл максимально близко к блоку (16 человек). У некоторых пациентов данная манипуляция явилась безальтернативной. После выполненной декомпрессии, проводили обследование пациента и определение дальнейшей тактики лечения. При отсутствии противопоказаний к оперативному вмешательству старались выполнить радикальные хирургические вмешательства по онкологической настороженности. При невозможности выполнения радикальной операции использовали малоинвазивные способы лечения стриктур желчных протоков – стентирование нитиоловыми конструкциями (6 человек). В случае отказа от малоинвазивных технологий, больным выполнялось классическое хирургическое вмешательство. Предпочтение отдавали гепатикоеюностомии на Ру петле.
Результаты и обсуждение:
Такие симптомы механической желтухи, как желтушность склер и кожного покрова, ахоличный кал, выявлены у всех пациентов. Кожный зуд с характерными расчесами на теле наблюдался у 96,1% больных, незначительная боль в эпигастрии только у 9% больных. В биохимических параметрах крови отмечали выраженные изменения, свидетельствующие о печеночной недостаточности. Минимальный уровень билирубина – 81 ммоль/л, максимальный – 830 ммоль/л. Соответственно, страдали и другие функции печени.
При слабовыраженной степени интоксикации, умеренно дилятированных желчных протоках считали наилучшей тактику, при которой проводилась предоперационная подготовка в течение 3 – 5 суток, с последующим двухэтапным хирургическим вмешательством – РХПГ и по показаниям ЭПСТ.
При невозможности длительной подготовки применялась тактика с использованием чрескожной чреспечёночной холангиостомии. Принципиально существуют 3 способа желчеотведения: наружный, наружно-внутренний и внутренний. Наиболее часто (как этап дезинтоксикации, подготовка к радикальной операции или стентированию желчных протоков) выполняют наружное желчеотведение. Нами на первом этапе наружное дренирование выполнено у 16 больных, наружно-внутреннее – у 20 пациентов, стентирование – у 6 пациентов.
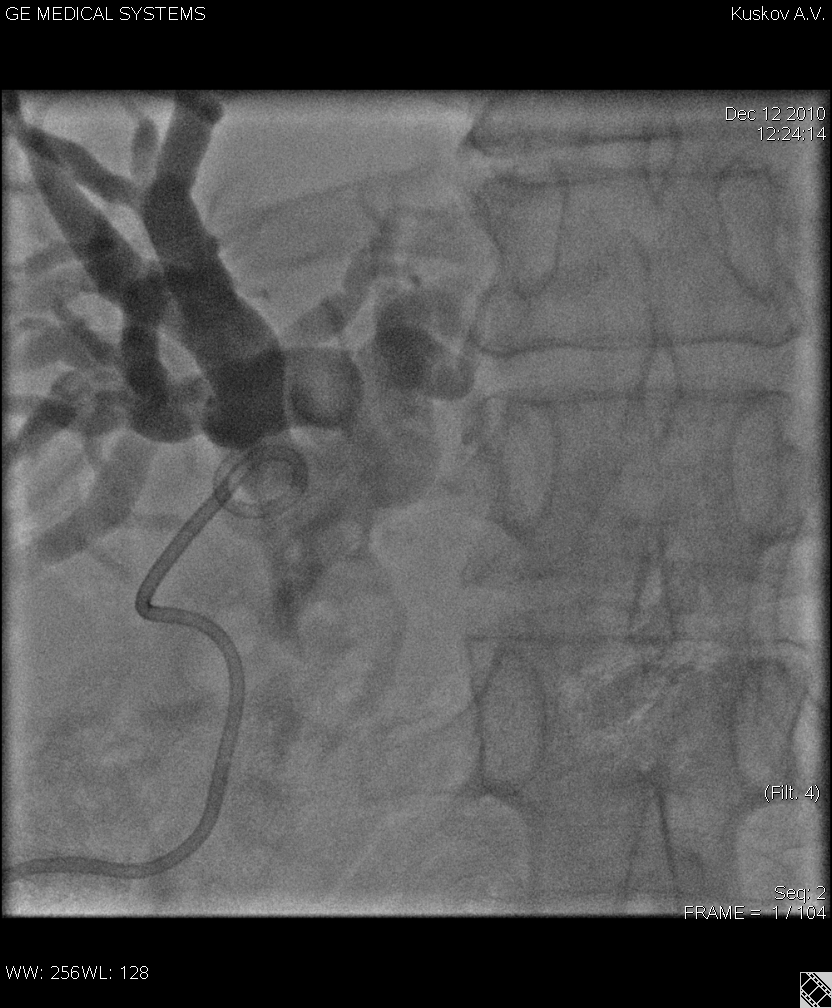
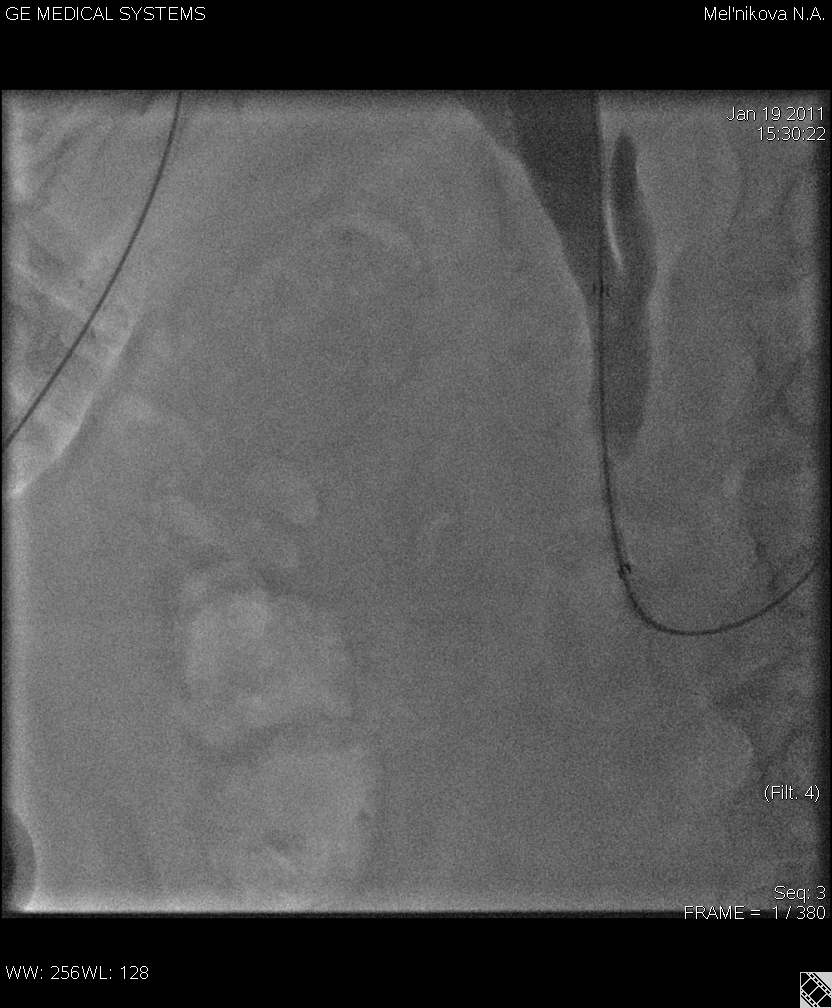
Рис.1 Наружное дренирование общего желчного протока пациента с раком головки поджелудочной железы. «Pigtail» в проксимальном отделе холедоха.
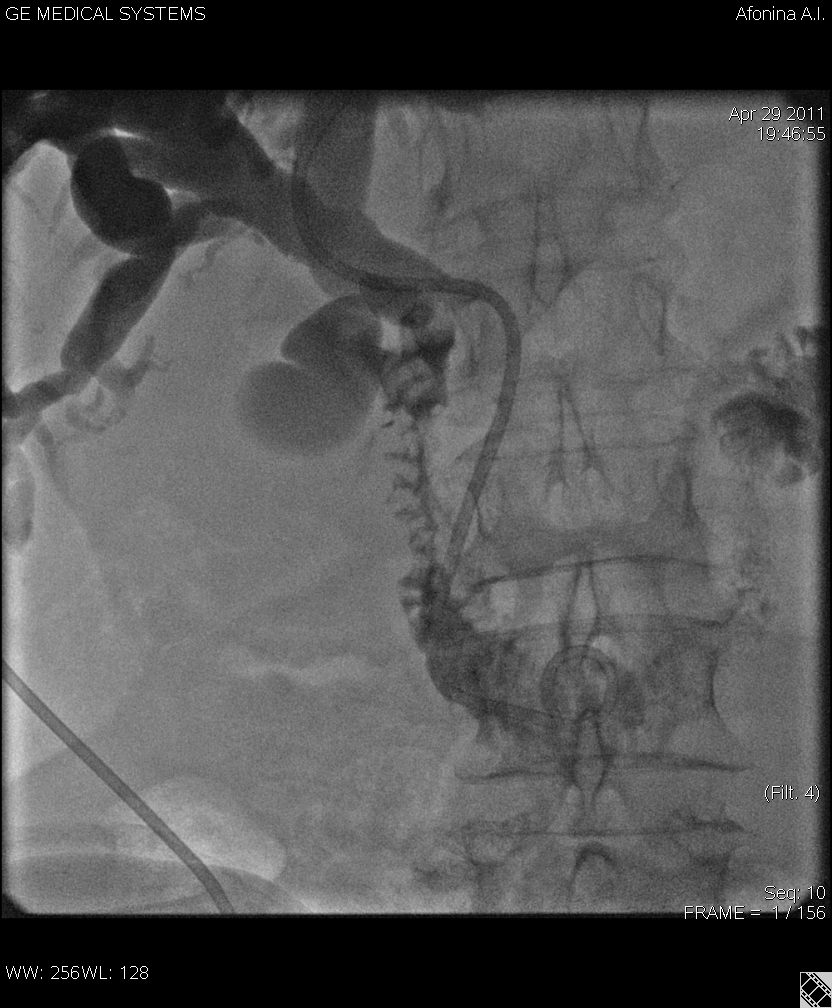
Рис.2 Наружно-внутреннее дренирование желчных протоков у пациентки с раком тела поджелудочной железы. Наружно-внутренний дренаж низведен в ДПК, «рigtail» в двенадцатиперстной кишке.
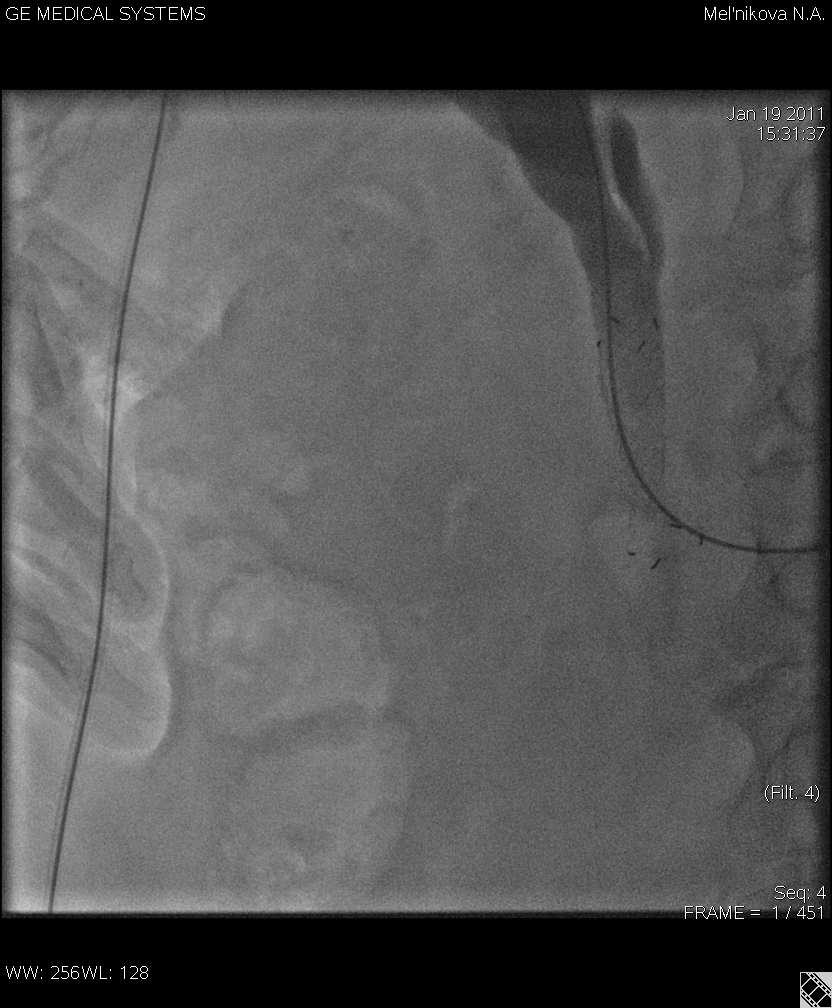
Рис.3 Постановка нитиолового стента у пациентки со стриктурой терминального отдела холедоха. Метки стента, расправление нитиолового стента.
Объем сбрасываемой желчи при наружном дренировании составил 300–600 мл, при наружно-внутреннем – 200–300 мл. В 1 – 2-е сутки как правило отмечали ухудшение состояния, соответствующее 3–6 баллам по шкале APACHE II, что наблюдали практически у всех пациентов. И только начиная с 4 – 5-х суток, отмечали постепенное улучшение состояния и восстановление функции печени. Причинами этого, по нашему мнению, были: травматичность вмешательства, опухоли III – IV стадии, более длительное течение желтухи и, соответственно, меньшие компенсаторные возможности пациентов.
При выполнении малоинвазивных технологий встречались следующие осложнения: острый панкреатит – 1, гемобилия – 1. Повреждение внепечёночной части общего желчного протока – 1, миграция дренажа – 2. Все осложнения купированы консервативными мероприятиями.
- Заключение
Механическая желтуха требует уточнения причин ее развития. Билиарная декомпрессия у больных с синдромом механической желтухи возможна либо с помощью ЧЧХС, либо эндоскопическим трансдуоденальным способом, выбор способа билиарной декомпрессии во многом зависит от общего состояния пациента. Выбор способа дренирования следует основывать на локализации стеноза или опухоли, топографо-анатомических особенностях билиарной системы. Радикальные операции или стентирование протоков выполняют после полной нормализации функций печени.
Малоинвазивное стентирование желчевыводящих протоков является альтернативой хирургическому вмешательству (билиодигестивному анастомозу).
Литература:
- Rosermurgy A.S., Burnett C.M., Wasselle J.A. A comparison of choledochoenteric bypass and cholecystoenteric bypass in patients with biliary obstruction due to pancreatic cancer // Am. Surg. 1989. V. 55. P. 55–60.
- Ходаков В.В., Желнина Т.Н. Непосредственные результаты хирургического лечения панкреатодуоденального рака // Хирургия. 1994. № 11. С. 14–16.
- Henne_Bruns D., Vogel L. Diagnostik und therapie des pankreaskarzinoms // Dtsch. med. Wochenschr. 1994. Bd. 119. № 4. S. 109–112.
- Henson D.E., Albores_Saavedra J., Corle D. Carcinoma of the extra_hepatic bile ducts: histologic types, stage of disease, grade, and survival rates // Cancer. 1992. V. 70. P. 1498–1501.
- Speer A.G., Cotton P.B., Russell R.C.G. et al. Randomized trial of endoscopic versus percutaneous stent insertion in malignant obstructive jaundice // Lancet. 1987. V. 57. P. 629.
- Ившин В.Г., Якунин А.Ю., Лукичев О.Д. Малоинвазивные методы декомпрессии желчных путей у больных механической желтухой. Тула, 2003.
- Дадвани С.А., Ветшев П.С., Шулутко А.М., Прудков М.И. Желчнокаменная болезнь. М.: Видар, 2000.
- Мумладзе Р.Б., Чеченин Г.М., Эминов М.З. и др. Возможности чрескожных эндобилиарных вмешательств у больных с механической желтухой // Хирургия. 2005. № 5. С. 23–27.
- Охотников О.И. Перкутанная диапевтика в неотложной хирургии органов панкреатобилиарной зоны: Автореф. дис. докт. мед. наук. Воронеж: Изд. ВГМА, 1998. С. 39.
- Тулин А.И., Зеравс Н., Купчс К. Эндоскопическое и чрескожное чреспеченочное стентирование желчных протоков // Анн. хирург. гепатол. 2007. Т. 12, № 1. С. 53–61.