Заболеваемость туберкулезом легких, в т. ч. туберкулезом органов дыхания у жителей села выше, чем у горожан. Охват профилактическими осмотрами ниже, что увеличивает число больных, выявленных по обращаемости.
Стратегия ВОЗ, внедренная в Чувашской Республике, одним из аспектов предусматривает улучшение работы врачей общей лечебной сети по выявлению туберкулеза. С этой целью во всех ЛПУ организованы кабинеты сбора мокроты, лаборатории снабжены бинокулярными микроскопами. Разрешающая способность последних выше, чем монокулярных микроскопов.
Микробиологические исследования имеют чрезвычайно важное значение в системе выявления больных туберкулезом и являются одними из основных критериев верификации диагноза туберкулез (ТБ). Несмотря на это, в нашей стране организационные методы выявления туберкулеза прошлых лет были в основном направлены на использование рентгенологических исследований, в то время как микробиологическая диагностика ТБ играла второстепенную роль. В РФ диагностика ТБ осуществляется как в клинико-диагностических лабораториях общей лечебной сети (КДЛ ОЛС), где проводится первичное выявление бациллярных больных туберкулезом, так и в специализированных бактериологических лабораториях противотуберкулезной службы (БЛ ПТС), осуществляющих диагностические исследования и верификацию диагноза «туберкулез». В приказе № 109 от 21.03.2003 «О совершенствовании противотуберкулезных мероприятий в РФ» большое значение уделяется бактериологическому обследованию населения с целью раннего выявления туберкулеза.
Микроскопия позволяет быстро получить результат, но обладает низкой чувствительностью и специфичностью, невозможностью дифференциации кислотоустойчивых микобактерий.
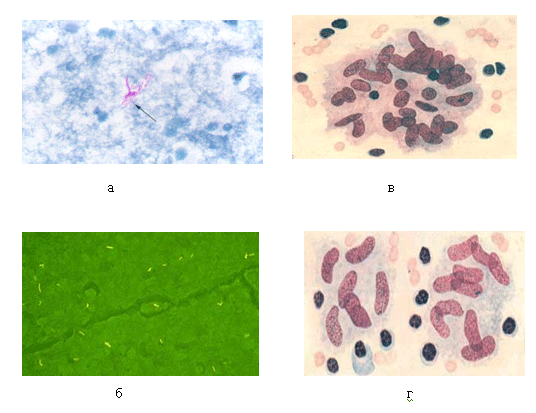
Рис. 1. Микобактерии туберкулеза
а — метод окраски по Цилю-Нельсену; б — метод люминисцентной микроскопии; в — клетки Лангхаса; г — эпителиоидные клетки
Микобактерии туберкулёза имеют вид тонких, слегка изогнутых палочек различной длины с утолщениями на концах или посередине, располагаются группами и поодиночке (рисунок 1, а)
При бактериоскопии мазка, окрашенного по Цилю-Нильсену, микобактерии туберкулеза могут быть обнаружены при наличии не менее 100 000–1 000 000 бактериальных клеток в 1 мл патологического материала (мокроты). Такое большое количество микобактерий встречается у больных с далеко зашедшими прогрессирующими формами заболевания (диссеминированными и фиброзно-кавернозными). У значительно большего числа больных количество выделяемых ими микобактерий ниже предела метода бактериоскопии, что и является большим минусом этого метода. Только при идеальном выполнении всех требуемых условий, указанных в Приказе № 109 МЗ РФ,-исследование не менее трех проб диагностического материала, правильный сбор мокроты, наличие современного бинокулярного микроскопа и высококачественных реактивов, просмотр до 300 полей зрения — возможно повышение чувствительности до 10000 микробных клеток.
Недостаточная квалификация любого специалиста в вопросах диагностики туберкулеза, показаний для применения различных методов обследования больного ведет к запоздалому выявлению заболевания и ухудшает его прогноз. Поздняя диагностика туберкулеза у значительной части больных сопровождается массивным бактериовыделением, что представляет эпидемиологическую опасность для окружающих: как для проживающих с больным лиц, так и для обслуживающего медицинского персонала. Поэтому своевременное выявление туберкулеза имеет большое значение не только с медицинской или социальной, но и с эпидемиологической точки зрения, так как ограничивает распространение инфекции среди здорового населения.
В условиях сокращения плановых флюорографических обследований населения возрастает роль общей лечебной сети в выявлении туберкулеза по клиническим проявлениям заболевания. В связи с этим необходима постоянная организационно-методическая работа противотуберкулезных кабинетов с врачами общей лечебной сети. При оценке работы врачей поликлиник следует обращать особое внимание на полноту и своевременность выполнения диагностического минимума обследования на туберкулез у пациентов с повышенной температурой, предъявляющих жалобы или имеющих симптомы, подозрительные на туберкулез.
Отсутствие эффекта от проведенного противовоспалительного лечения неспецифическими средствами (в том числе антибиотиками) должно вызвать у любого специалиста подозрение о наличии у больного туберкулеза.
Однако, выявление туберкулеза должно основываться на комплексе анамнестических и клинико-лабораторных данных.
Собирая анамнез больного, врач любой специальности, памятуя о распространенности туберкулеза среди населения и возможном его наличии у данного пациента, должен задать ему вопросы о факторах риска и выяснить, не состоял ли он ранее на учете в противотуберкулезном учреждении (ПТУ) по любому поводу, включая изменение реакций на туберкулиновые пробы и неясный диагноз.
При анализе жалоб больного надо иметь ввиду, что они могут носить неопределенный характер: утомляемость, раздражительность, плаксивость, плохой сон, ночные поты, плохой аппетит, повышение температуры тела по вечерам. Эти жалобы характерны для многих заболеваний, но могут быть признаками и туберкулезной интоксикации, особенно если они сочетаются с небольшим повышением СОЭ и изменениями в формуле крови. Для туберкулеза органов дыхания более характерными жалобами являются кашель (с выделением мокроты или без нее), кровохарканье или легочное кровотечение. Однако эти жалобы, в том числе кашель, у больного туберкулезом легких могут длительное время отсутствовать. Наиболее надежным признаком заболевания туберкулезом является наличие микобактерий туберкулеза (МБТ) в мокроте или других биологических жидкостях (в моче, отделяемом из язв и свищей, спинномозговой жидкости, промывных водах бронхов и желудка), а также в биоптатах тканей. Однако МБТ удается обнаружить не более, чем у 50 % заболевших туберкулезом. Выявляются они чаще в далеко зашедших стадиях туберкулеза. В более ранних стадиях находки их отмечаются не более, чем в 30–33 % случаев.
Группы населения, подлежащие микробиологическому обследованию:
- лица, впервые обратившимся за медицинской помощью в данном году при наличии у них кашля с мокротой свыше 3 недель. — больные хроническими неспецифическими заболеваниями органов дыхания, госпитализированные в общесоматические стационары;
- нетранспортабельные больные в связи пожилым возрастом или тяжелыми сопутствующими заболеваниями,
- население труднодоступных районов и др.). — лица с рентгенологическими изменениями в легких.
Бактериологическое исследование мокроты осуществляется самостоятельно или одновременно с флюорографическим обследованием. У нетранспортабельных кашляющих пациентов, которые не могут явиться на флюорографическое обследование, исследуется мокрота на возбудитель туберкулёза.
Сбор мокроты осуществляется на дому. У этого контингента больных производится комплексное исследование мокроты: трехкратная бактериоскопия и два посева. Применение бактериоскопического метода обследования дополнительно к культуральному диктуется повышенной эпидемиологической опасностью недиагностированных больных из этой группы, так как в их окружении нередко бывают дети. Основной резервуар туберкулезной инфекции составляют больные туберкулезом легких, выделяющие кислотоустойчивые микобактерии туберкулеза в большом количестве, которые сравнительно легко могут быть обнаружены в мокроте методом прямой микроскопии. У подавляющего большинства больных, выделяющих кислотоустойчивые микобактерии и представляющих эпидемиологическую опасность, имеется деструктивный туберкулезный процесс в легких.
Обследовано 116 пациентов с впервые выявленным туберкулезом в возрасте от 20 до 84 лет. Из них у 45 пациентов в исследовании мокроты на МБТ использовался монокулярный микроскоп (1 гр.) В обследовании 71 больных (2 гр.) применялся бинокулярный микроскоп.
МБТ у пациентов 1-й гр. выявлены в 13 случаях (28,9 %). Следует отметить, что в 10 из них МБТ обнаружены в специализированном учреждении. Среди больных 2-й гр. МБТ имело место в 46 наблюдениях (64,7 %), причем в 25 случаях (54,3 %) МБТ выявлены в лаборатории ОЛС. Более высокая частота выделения МБТ не связана с тяжестью процесса. Частота деструкций в легких была одинаковой (57,8 % в 1-й гр. и 60,8 % во 2-й гр.). Клиническая симптоматика наиболее выражена у больных с деструктивными и распространенными формами туберкулеза, при малых формах обычно отмечают малосимптомное течение заболевания. Врачебный осмотр больного при малых формах туберкулеза органов дыхания, как правило, дает мало информации для диагностики.
Больные с малыми формами заболевания без деструкции легочной ткани выделяют значительно меньшее количество КУМ, что может быть ниже предела обнаружения методом микроскопического исследования.
Увеличению частоты обнаружения МБТ способствовало адекватное отношение к кратности микроскопии. В 1 группе 3-х кратное обследование было в 40 % случаев, в остальных наблюдениях мокрота микроскопировалась 1–2 раза или вообще не просматривалась. Во 2-й группе только у 1 больного допущено 1-кратное исследование мокроты.
Улучшение микробиологической диагностики — путь к более раннему выявлению туберкулеза. Время с момента обращения бациллярного больного к терапевту до направления к врачу-фтизиатру в 1 гр. составило в среднем 12 дней (от 1 дня до 45 дней), во 2 гр. — 5 дней (от 1 до 17 дней).
Таким образом, улучшение работы микробиологической лаборатории ОЛС увеличило частоту обнаружения МБТ, что привело к сокращению сроков обследования больных. Данный метод позволяет в короткие сроки выявить наиболее эпидемически опасных больных туберкулезом.
Одновременно с микроскопией обязательно проводят посев мокроты на питательные среды, который подтверждается на Республиканском уровне.
Еще одна серьезная проблема — рост больных с лекарственно устойчивым туберкулезом.
В условиях напряженной эпидемиологической ситуации по туберкулезу в РФ особенно остро стоит проблема лекарственно-устойчивого туберкулеза. В связи с широким распространением в последние годы штаммов Mycobacterium tuberculosis с множественной лекарственной устойчивостью (МЛУ), весьма актуальными задачами являются изучение биологических особенностей этих штаммов, оценка уровня их распространенности и разработка эффективных методов микробиологической диагностики туберкулеза с МЛУ. Ранняя диагностика этих заболевших наиболее важна для профилактики заражения здоровых людей. По прогнозам отдела лабораторной диагностики научно-исследовательского института фтизиатрии г. С-Петербурга в скором времени станут обязательными молекулярно-генетические методы исследования при диагностике туберкулеза. Это даст возможность диагностировать лекарственно- устойчивые формы туберкулеза через 4 дня после поступления пациента в стационар, а через месяц врачу уже будет известно, к каким именно препаратам возникла устойчивость.
Литература:
1. Бактериологические методы Микроскопия мазка http://www.dntpasteur.ru/metodic4_2_1.php
2. МЕТОДИЧЕСКИЕ УКАЗАНИЯ. ОРГАНИЗАЦИЯ ДИФФЕРЕНЦИРОВАННОГО ФЛЮОРОГРАФИЧЕСКОГО ОБСЛЕДОВАНИЯ НАСЕЛЕНИЯ http://zakon.law7.ru/base77/part4/d77ru4073.htm
3. Лекарства есть, диагностика есть, но туберкулез не сдается http://www.vppress.ru/stories/Lekarstva-est-diagnostika-est-no-tuberkulez-ne-sdaetsya-14779
4. Методы диагностики туберкулёза http://www.medicinform.net/tuberculos/book/tb_book4.htm
5. Раннее выявление туберкулёза у детей и подростков http://ushook.ucoz.ru/news/rannee_vyjavlenie_tuberkuljoza_u_detej_i_podrostkov_obsledovanie_na_tuberkulez_u_detej/2013–12–22–87

