В данной работе представлен анализ основных показателей здоровья населения, деятельности организаций здравоохранения, результатов этапных реформ системы здравоохранения, отмечено, что заболеваемость по данным профилактических осмотров в КР превышает таковую по данным обращаемости на 40,0 %. Изучены удельный вес дефектов в оказании медицинской помощи: в диагностике, лечении и дефекты организации врачебной помощи в целом. Установлено, что удельный вес организационных дефектов превышает совокупность дефектов диагностического и лечебного характера.
Ключевые слова: клинико-стационарная помощь, амбулаторно-поликлиническая помощь, дефекты в оказании помощи, медико-социальная помощь
In this paper, we present an analysis of the main health indicators of the population, the activities of health organizations, the results of the step-by-step reforms of the health care system, it was noted that the incidence rate for the preventive examinations in the Kyrgyz Republic is higher than that according to the requestability data by 40.0 %. The specific weight of defects in the provision of medical care has been studied: in diagnosis, treatment, and defects in the organization of medical care in general. It is established that the specific weight of organizational defects exceeds the aggregate of diagnostic and therapeutic defects.
Keywords: Clinical and inpatient care, outpatient care, defects in assisting, medical and social care
Актуальность исследования. Проблема управления качеством медицинской помощи (КМП) на протяжении всех лет независимости КР находится в центре внимания общества и системы здравоохранения [1–15]. По сути, при обосновании любой реформы системы здравоохранения и подготовки врачебных кадров декларируются одни и те же главные цели — улучшить КМП, оптимизировать затраты на нее.
Процессная модель представляет собой описание здравоохранения, как целостной системы со всеми взаимосвязанными в ней подсистемами, наделенными организационно-управленческими, материально-техническими, научно-образовательными функциями. В указанных моделях соответствующая деятельность представляют собой набор тех или иных процессов, проанализировав которых можно определить его влияние и вклад в достижение конечных результатов, а управляя характеристиками процессов, можно целенаправленно влиять на результирующие составляющие всей деятельности.
Цель работы: Выполнить оценку процессной модели развития триады подсистем здравоохранения: клинико-стационарная помощь (усл. — «К-СП»); амбулаторно-поликлиническая помощь (усл. — «А-ПП»); медико-социальная помощь (усл. — «М-СП»).
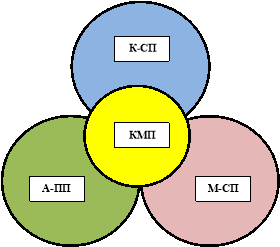
Рис.1. Триадная модель системы здравоохранения
Процессную модель системы здравоохранения, направленного на повышение КМП можно представить в виде рисунка (Рис.1.). Считаем важным проследить параллелизм между этими компонентами системы здравоохранения КР. Мы исходили из того, что кардинальным вопросом современного системного комплекса здравоохранения является именно определение оптимального соотношения компонентов триады: 1) «К-СП»; 2) «А-ПП»; 3) «М-СП».
Материалы иметоды исследования
Материалом исследования послужили отчеты лечебно-профилактических организаций, Национального статистического комитета Кыргызской Республики, территориальных управлений фонда обязательного медицинского страхования при Правительстве Кыргызской Республики, Республиканского медико-информационного центра Министерства здравоохранения Кыргызской Республики, собранные собственные материалы авторов.
В работе использованы аналитический, статистический, математический методы исследования, контент-анализ.
Результаты иих обсуждение
Нами проанализированы результаты этапных реформ системы здравоохранения. Установлено, увеличение распространенности заболеваний среди населения Кыргызской Республики в 2006–2012 гг. по сравнению с таковой в 1997–2000 гг. Так, распространенность заболеваний на 100 000 взрослого населения республики в 2006 г. составила 71,0±0,2, а в 2010 году — 94,4±0,3 (Р<0,001), что соответствует увеличению в 1,3 раза. Данные 2006–2012 гг. свидетельствует, что первичная заболеваемость по обращаемости достоверно возросла по сравнению с предыдущим периодом (1997–2000). Следует отметить, что особенно значительный рост в 2010–2012 гг. наблюдается распространенность железодефицитной анемии (в 3,2 раза), артериальная гипертензия (АГ) (в 2,8 раза) и бронхиальной астмы (в 1,7 раза).
Анализ показал, что в 2006–2012 гг. наиболее частыми причинами инвалидности среди взрослого населения являются болезни сердечно-сосудистой системы (ССС) -15,5 %, психические расстройства — 13,1 %, травмы всех локализаций — 11,2 %, злокачественные новообразования 10,3 %, болезни органов дыхания — 9,8 %. Несмотря на общую тенденцию к снижению первичного уровня инвалидности, достоверно чаще выходят на инвалидность взрослые, страдающие заболеваниями ССС. Так, за 2006–2007 гг. уровень первичной инвалидности на 10000 взрослого населения по заболеваниям ССС составил 5,7±0,24, а в 2009–2011 гг. — 10,6±0,3 (Р<0,001). Из заболеваний ССС наибольший удельный вес в повышении уровня инвалидизации трудоспособного населения имеет ИБС и АГ. Так, их показатели за сравниваемые периоды возросли с 2,9±0,17 на 10000 взрослого населения до 4,6±0,18 (Р<0,001) и с 1,6±0,11 до 2,9±0,18 (Р<0,05), соответственно.
В целом, несмотря на общую тенденцию к снижению первичного уровня инвалидности, взрослые, страдающие заболеваниями ССС, достоверно чаще выходят на инвалидность. Так, за 2006–2007 гг. уровень первичной инвалидности от болезней ССС на 10000 взрослого населения составил 5,7±0,24, а в 2009–2011 гг. — 10,6±0,3 (Р<0,001).
Смертность в трудоспособном возрасте в целом в сельских регионах за 2008–2011 гг. составила 7,37±0,1 (на 1000 взрослого населения) и была достоверно выше, чем смертность в 2006–2007 гг., когда ее уровень составлял 6,46±0,09 (Р<0,05). Установлено, что ведущими причинами были заболевания ССС, органов дыхания, травмы и отравления, а также новообразования. Так, в 2006–2007 гг. удельный вес болезней ССС составил 44,9 % среди всех причин смерти, болезни органов дыхания — 17,6 %, новообразования — 7,7 %.
Уровень смертности в трудоспособном возрасте от болезней ССС в 2006–2008 гг. характеризовался величиной 1,48±0,02 на 1000 населения, а в 2009–2011 гг. — 2,78±0,05, что достоверно выше в сравнении с предыдущим периодом (Р<0,05). От заболеваний органов дыхания за 2006–2008 гг. смертность трудоспособного населения составила 0,36±0,01 на 1000 населения, а за последующий трехлетний период (2009–2011 гг.) 0,59±0,02, что достоверно больше (Р<0,05). Нужно подчеркнуть, смертность у мужчин выше, чем у женщин: от болезней ССС в 2,6 раза, в частности, от инфаркта миокарда — в 4,6 раза, а от болезней органов дыхания — в 3,0 раза.
Итак, выявлено, что 25,0 % всех умерших в республике составляют лица трудоспособного возраста, а рост инвалидности составляет 31,5 %. Анализ показал, что первичная заболеваемость по обращаемости в течение 2006–2012 гг. достоверно возросла по сравнению с предыдущими периодами. Программы, указанные выше, к сожалению, не оказали существенного влияния на распространенность заболеваний и показателей инвалидности.
Уровень хронических заболеваний (ХЗ) в КР постепенно растет. Если в 1990 г. они выявлялись у 9 из 100 осмотренных, то в 1995 г. — у 9,9, а в 2000 г. — у 14,3. В группе детей наметилась тенденция снижения ХЗ. Так, если в 2000 г. уровень ХЗ составлял 24,3 %, то в 2002 г. — 23,2 %. При анализе материалов выяснилось, что в числе больных, впервые обратившихся за медицинской помощью, ХЗ, о которых больные узнали впервые, составили 13 %. В возрастной группе 25–35 лет удельный вес ХЗ составляет >23 %.
Следует также отметить, что заболеваемость по данным профилактических осмотров в КР превышает таковую по данным обращаемости на 40,0 %. Этот факт указывает на то, что значительная часть больных, либо занимается самолечением, либо вообще не занимается лечением. Такое отношение людей к своему здоровью является основной причиной роста числа ХЗ. Другой причиной ХЗ в КР является то, что больному проводится неполноценное лечение или оно обрывается. По нашим данным, из общего числа жителей, обратившихся в «А-ПП», 42,9 % страдают ХЗ, в том числе среди детей <14лет — 24,3 %, а среди взрослых и подростков — 50,0 %.
Показатель младенческой смертности по данным Нацстаткома за 2012 г. составляет 20,0 на 1000 родившихся живыми. Наиболее высокий показатель младенческой смертности по сравнению с республиканским отмечается в г. Ош. (50,9). Основными причинами младенческой смертности являются состояния, возникающие в перинатальном периоде — 64,9 %, врожденные аномалии — 15,1 %, болезни органов дыхания — 11,9 %, инфекционные заболевания — 3,4 %. Коэффициент детской смертности в возрасте <5 лет также имеет тенденцию к снижению, составив 22,5 на 1000 родившихся живыми (2012 г. — 23,4 %).
К сожалению, довольно высокими остаются показатели смерти детей на дому и до суточной летальности, которые в течение 2006–2010 гг. не имели тенденцию к снижению по причине позднего обращения, недооценки тяжести болезни врачами, неквалифицированного оказания неотложной помощи на до госпитальном этапе и в стационаре. В целом по КР в 2013 г. отмечалась высокая доля умерших детей 1–2 лет в сроки <24 ч. после поступления в стационар — 20,9 % (в 2012 г. — 14,4 %, r = +45,1), максимальный рост такой смертности отмечался в Ошской области (21,3 %). В 2012 г. доля досуточной летальности = 14,7 % (r = +44,7), в г. Ош — 71,4 (в 2012 г. — 60,0 %, r = +19,0).
В целом по КР в 2013 г. доля умерших детей первого года жизни на дому составила 7,7 % (в 2012 г. — 7,2 %, r =+7,0), при этом имеется рост в Чуйской области — 5,0 % (в 2012 г. — 3,0 %), Иссык-кульской — 14,4 % (в 2012 г. — 9,7 %), Нарынской — 14,2 % (в 2012 г. — 12,8) областях, что свидетельствует об ухудшении работы первичного звена и реанимационной службы стационаров. Недопустимо высок удельный вес в Жаильском районе — 9,1 % (в 2012 г. — 2,6 %), Тюпском — 25,0 % (в 2012 г. — 9,1 %), Акталинском — 37,5 % (в 2012 г. — 8,3 %) районах. В 2012 г. 95 % родовспомогательных организаций были охвачены эффективным перинатальным уходом (ЭПУ). Показатель материнской смертности в 2012–2013 гг. составил, соответственно, 78 и 50,3 на 100000 новорожденных, снижение на 22,1 %.
В 2012 г. наиболее высокий показатель сохраняется в Иссык-Кульской области (88,3), в Баткенской (50,7), в Нарынской (70,3) областях. Рост показателя в 2012 г. по сравнению с 2011 г. отмечается в Нарынской и Баткенской области (10,4 %) и г. Бишкек (16,0 %). Из общего числа умерших возросло количество женщин, не наблюдавшихся в ЛПУ по беременности — 13,5 % (2012 г.). Наиболее низкий показатель наблюдений за беременными женщинами в Тонском районе Иссык-Кульской области (50,0 %), Баткенском районе Баткенской области (50,0 %), Кара-суйском районе Ошской области (40,0 %), Аксыйском районе Жалал-Абадской области (33,3 %).
На первом месте по причинам смерти является кровотечение — 32,8 % (20 случаев), на втором месте — экстрагенитальные заболевания — 21,3 % (13 случаев), преэклампсии — 16,4 % (10 случаев), прочие причины — 11,5 % (7 случаев), сепсис — 11,5 % (7 случаев). При этом в структуре экстрагенитальных заболеваний 84,6 % (11 случаев) не связаны с беременностью (пороки сердца — 7, сахарный диабет — 2, системная красная волчанка — 1, вирусный гепатит -1 больная). Процент вскрытий случаев материнской смерти в 2013 г. по сравнению с 2012 г. снизился на 7,2 % и составил 55,7 % (34 случаев), не вскрыто — 44,3 % (27 случаев) умерших женщин. Наиболее низкий показатель вскрытий в Жалал-Абадской области — 27,3 %.
За 2012 г. по Дополнительной программе ОМС по лекарственному обеспечению застрахованных граждан на амбулаторном уровне реализовано лекарственных средств рецептам за 2012 г — 901,1 тыс. рецептов. Освоение средств, направленных на лекарственное обеспечение застрахованного населения по данной программе ОМС, составило 101 %, по Ошской области — 116 %, Таласской области — 101 %, по г. Бишкек, Чуйской, Жалал-Абадской, Нарынской и Иссык-Кульской областям — в пределах 92–97 %. За период 2010–2012 гг. низкий процент освоения отмечается по организациям здравоохранения Баткенской области (88,0 %), однако необходимо отметить улучшение данного показателя по сравнению с прошлыми годами (2006–2009 гг.), когда освоение составляло 50–70 %.
Экспертиза КМП «К-СП». Установлено, что количество пролеченных случаев по республике выросло с 854047,0 (в 2008 г.) до 944720,0 (в 2011 г.). Как видно из рис.2. за период 2006–2010 гг. число выявленных дефектов, как в диагностике, так и в лечении, неуклонно снижались. Если в 2006 г. удельный вес дефектов в обследовании больных составил 9,1 %, то в 2008 г. — 5,2 %, а в 2010 г. — 3,2 %, то есть почти в 2 и 3 раза, соответственно. Такая же динамика прослеживается и в отношении удельного веса дефектов в лечении: 13,6 % в 2006 г., 10,6 % — в 2008 г. и 9,5 % — в 2010 г.
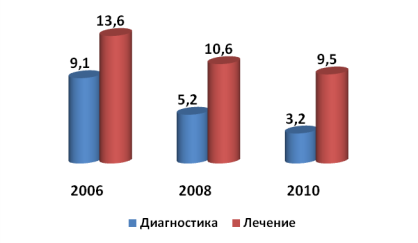
Рис. 2. Удельный вес дефектов в оказании медицинской помощи в «К-СП»
В последующие годы (2011–2012 гг.) количество дефектов в обследовании остались, на прежнем уровне (в 2012 г.- 2,8 %, в 2011 г. — 2,6 %). Не изменился и уровень дефектов лечение в республике (в 2012 г. — 7,4 %, в 2011 г. — 7,1 %). Колебания уровня дефектов лечение по регионам значительные — от 3,1 % в Нарынской области (в 2011 г. — 3,6 %) до 9,6 %, в г. Бишкек (в 2011 г. — 13,2 %). Показатель уровня дефектов лечения снизился в Таласской области (в 2012 г. — 7,3 %, в 2011 г. — 9,1 %) и в Чуйской области (в 2012 г. — 6,3 %, в 2011 г. — 5,8 %.
Установлен, что удельный вес необоснованных госпитализаций составили в г.Оше — 0,8 % в 2010 г., в Таласской области — 0,7 % в 2009 г., а в 2010 г. — 0,3 %. В целом, по республике этот показатель вырос с 2009 по 2010 гг. на 0,4 %. На стационарном уровне за 2012 г. количество дефектных случаев увеличилось на 28,0 %, из них дефекты в обследовании выросли на 22,0 %, а в лечении — на 17,0 %. Количество необоснованных госпитализаций выросла в 2 раза. Следует отметить, что в 2012 г. по 3488 дефектным случаям наложены финансовые санкции, когда за аналогичный период 2011 г. — по 1917 случаям.
Экспертиза КМП на первичном уровне (в % от количества проэкспертированных медицинских карт). Как видно из рис.3. дефекты в обследовании по республике с 9,2 % в 2006 г. снизились до 5,6 % в 2010 г. Дефекты в лечение по республике также снизились с 14,7 % в 2006 г. до 11,6 % — в 2010 г. Дефекты в диспансеризации также снизились с 10,1 % в 2006 г. до 3,9 % — в 2010 г. Следовательно, имеет место улучшения контроля за КМП.
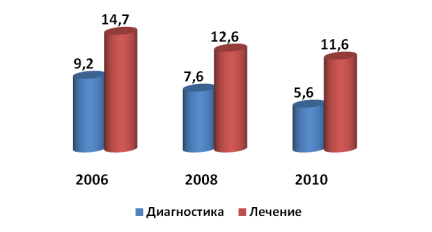
Рис. 3. Удельный вес дефектов в оказании медицинской помощи в «А-ПП»
Экспертиза КМП на уровне ПМСП (в % от количества проэкспертированных медицинских карт). Установлено, показатель числа карт с дефектами колеблется в пределах 12,2–28,8 % и в среднем по республике составляет 19,9 %. Наибольшая выявляемость дефектов отмечается в Нарынском (28,8 %) и Иссык-Кульском (26,4 %) ТУ ФОМС. В целом, на первичном уровень количество дефектных случаев в 2012 г. вырос на 6,1 % по сравнению с аналогичным периодом 2011 г., причем, в обследовании — на 17,0 %, в лечении — на 15,0 %, в диспансеризации — на 43,5 %. Количество необоснованных направлений на госпитализацию выросло в 3 раза. За 2011–2012 гг. по 6425 дефектным случаям наложены финансовые санкции со стороны ФОМС.
Важным критерием для оценки качества врачебной помощи является показатель результативности. Анализ дефектов в оказании врачебной помощи в аккредитуемых ЛПУ позволил установить, что наибольший удельный вес медицинских дефектов врачебной помощи населению обусловлен нарушениями организационного и лечебно-диагностического процессов при диспансеризации и оказании плановой помощи. Достоверное различие наблюдается между объемом дефектов при организации врачебной службы и дефектов при оказании скорой и плановой врачебной помощи.
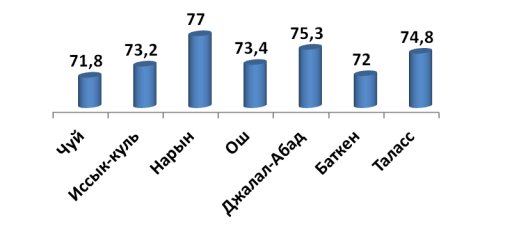
Рис. 4. Сравнительные данные соответствия стандартам в ТБ по областям (в %)
Как видно из рис.4. установлены следующие параметры соответствия стандартам технологии оказания врачебной помощи в ТБ по областям (в %): 71,8 % — Чуйская; 73,2 % — Иссык-Кульская; 77,0 % — Нарынская; 73,4 % — Ошская; 75,3 % — Джалал-Абадская; 72,0 % — Баткенская; 74,8 % -Таласская. Таким образом, наибольшее соответствие стандартам технологии оказания врачебной помощи отмечается в Нарынской и Таласской областях. Наоборот, сравнительно самым низким соответствием наблюдается по Чуйской и Баткенской областям.
К дефектам организации врачебной помощи в целом по данным экспертной оценки относились: сохранение старого участкового принципа обслуживания; неэффективное осуществление принципов преемственности и взаимозаменяемости между ЛПУ; несвоевременное направление больного на следующий этап; необоснованная госпитализация; неэффективное проведение внутреннего контроля КМП; низкий уровень внедрения новых медицинских технологий.
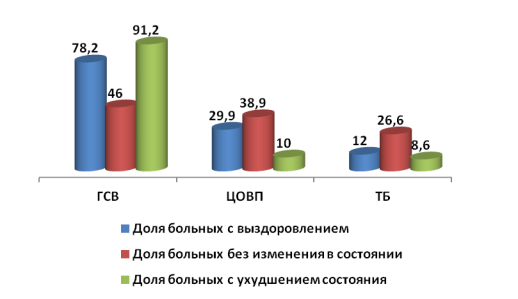
Рис. 5. Сравнительные данные по результативности лечения больных (в %)
Как видно из рис.5, сравнительные данные по результативности лечения больных (в %) показали, что доля больных с выздоровлением либо с улучшением, доля больных без изменения с состояния, доля больных с ухудшением состояния в ГСВ, составили, соответственно, 78,2 %, 29,9 % и 12,0 %. Их доля в ЦОВП составили, соответственно, 46,0 %, 38,9 % и 26,6 %, тогда как в ТБ — 91,2 %, 10,0 % и 8,6 %, соответственно. Итак, дефекты вышеуказанного характера встречаются чаще при оказании врачебной в ЦОВП (12,1 %), чем в ГСВ (29,6 %) и в ТБ (8,3 %).
Все дефекты, обнаруженные в диагностическом обследовании больных могут быть разделены на 3 основных группы: 1) Исследования не проводились вообще; 2) Проведены абсолютно неинформативные исследования; 3) Обследования проведены не в полном объеме. Как видно из рис.5, дефекты в диагностическом процессе выявлены у 87,4 % госпитализированных в ЦОВП, тогда как в ГСВ их удельный вес составил 36,6 %, а в ТБ — 13,6 %. На наш взгляд, такой удельный вес дефектов на первом этапе оказания врачебной помощи обусловлен недоукомплектованностью ЛПУ необходимым оборудованием и изделиями медицинской техники. В особенности во вновь созданных ТБ, а также в ЦОВП.
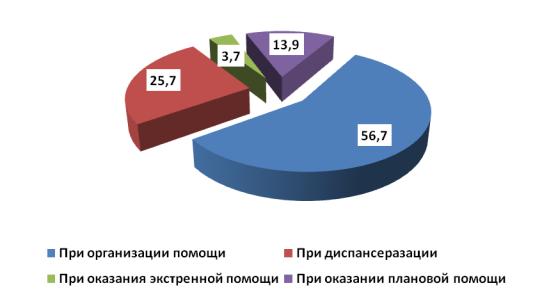
Рис. 6. Структура дефектов оказания врачебной помощи населению (в %)
Как известно, важным критерием качества диагностики служить показатель расхождения диагнозов. По данным экспертной оценки доля ошибочных диагнозов по всем каналам направлений в ТБ составила в среднем 18,5 %. Ее величина максимальна в направлениях от ЦОВП (32,7 %), тогда как в случае доставления больных службой СМП расхождения диагнозов составили 21,8 %.
Уровень ошибочных диагнозов относительно невысок в направлениях от ЦСМ (15,6 %), что, наверняка, свидетельствует о росте квалификации ГСВ. При этом доля расхождений диагнозов заметно меньше при плановой (12,2 %) и своевременной (13,1 %) госпитализации, чем при экстренной (20,8 %) и внеплановой помощи (20,6 %). Установлено, что наибольшие трудности для диагностики представляют болезни ССС (18,8 %), органов мочеполовой системы (16,5 %), органов пищеварения (15,6 %), нервной системы и органов чувств (9,1 %). По результатам исследования выяснилось, что ЦСМ не смогли обеспечить должное КМП в 49,0 % случаев, а что касается ЦОВП, то в среднем каждый третий (33,1 %) госпитализированный не получал КМП. На уровне ТБ КМП лучше, о чем свидетельствует снижение частоты случаев дефектного лечения на 19,1 %.
Дефектами медицинских технологий, снижающих качество лечебного процесса, следует считать следующие: 1) Необоснованное и неэффективное использование медикаментозных и немедикаментозных методов лечения; 2) Низкая эффективность и формальность профилактических мероприятий среди населения; 3) Низкий уровень знаний и навыков по четкому обоснованию и интерпретации клинических диагнозов; 4) Несоблюдение принципов полноты объективности и динамичности в описании состояния пациента и правильности ведения и оформления первичной документации.
Анализ причин дефектов в оказании врачебной помощи позволяет классифицировать их следующим образом: 1) «Неуправляемые» (независящие от действия врача либо связанные с недостаточным финансированием и низким уровнем обеспечения расходными материалами и оборудованием, с тяжелым или злокачественным течением болезни); 2) «Управляемые» (недостаточный уровень квалификации врача; недостаточное знание в полном объеме курса болезней; недобросовестное отношение к выполнению функциональных обязанностей; отсутствие преемственности в работе; организационные недостатки). Так, по нашим данным удельный вес этих причин составили, соответственно, 42,2 % и 57,8 %.
Установлено, что удельный вес организационных дефектов превышает совокупность дефектов диагностического и лечебного характера, влияние последних на качество предоставляемой врачебный помощи больным в ТБ является наиболее значимым. На рис.6 и 7 представлены соотношения основных дефектов влияющих на полноту и своевременность лечебно-диагностических процессов на стационарном уровне.
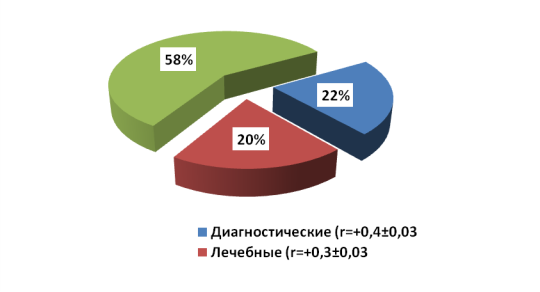
Рис. 7. Распределение дефектов, оказывающих влияние на полноту и своевременность лечебно-диагностических процессов (r — коэффициент корреляции)
Как видно из рис.7, диагностические дефекты составили 22,0 % (расчет: 249 ист. болезни х 100:1136). Дефекты лечебных мероприятий составили 20,0 % (расчет: 227 ист. болезни х100:1136). Организационные дефекты составили 58,0 % (расчет: 660 ист. болезни х100:1136). Итак, наиболее выраженный коэффициент корреляции влияния на качество лечебно-диагностических процессов на первичном уровне отмечается в случаях недостаточного уровня квалификации врача и неполного объема знаний курса болезней.
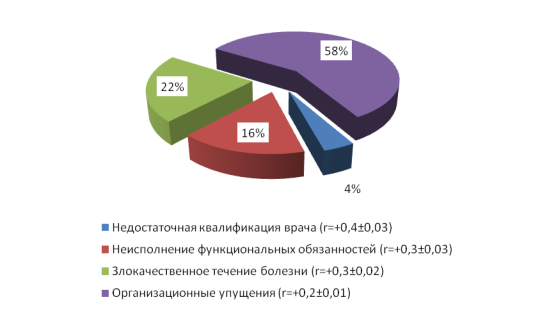
Рис. 8. Соотношение основных причин дефектов и их влияние на полноту и своевременность лечебно-диагностических процессов на стационарном уровне (r — коэффициент корреляции)
Как видно из рис.8, недостаточная квалификация врача составляет 4,1 % (расчет: 4,1х100:100), неисполнение функциональных обязанностей составляет 16,2 % (расчет: 16,2х100:100), злокачественное течение болезни составляет — 22,1 % (расчет: 22,1х100:100), организационные недостатки -58,0 % (расчет: 58,0x100:100). Недостаточная квалификация врача ЦСМ составляет 8,2 % (расчет: 8,2х100:100), неполный объем знаний курса болезней — 9,1 (расчет: 9,1х100:100), неисполнение функциональных обязанностей составляет 17,4 % (расчет: 17,4х100:100), злокачественное течение болезни составляет — 23,0 % (расчет: 23,0х100:100), организационные недостатки — 43,1 % (расчет: 43,1x100:100).
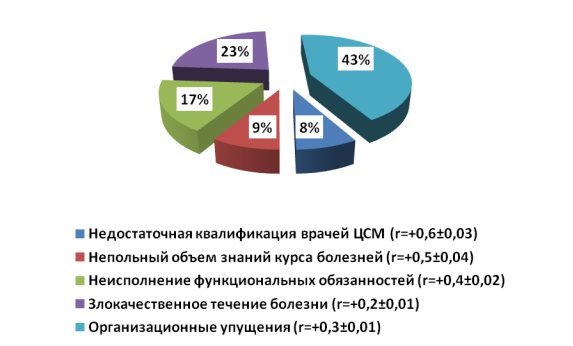
Рис. 9. Соотношение основных причин дефектов и их влияние на полноту и своевременность лечебно-диагностических процессов на первичном уровень медицинского обслуживания населения (r — коэффициент корреляции)
В целях улучшения «М-СП» больным пожилого и старческого возраста, одиноким и другим лицам, страдающим ХЗ и по состоянию здоровья, нуждающихся в поддерживающем лечении, необходимо организовывать отделения сестринского ухода (ОСУ) и геронтологические стационары на базе сельских участковых больниц, потребность в которых с каждым годом увеличивается. Однако ОСУ, несмотря на выпуск медицинских сестер с высшим образованием, в КР пока не существует. Между тем, потребность коек ОСУ в республике составляет порядка 1500–2000 коек или 2–3 коек на 1 семейного врача. Необходимо развивать дневные стационары (ДС) для лиц пожилого и старческого возраста в форме пансионов. Приказом МЗ КР (№ 561,15.10.2012 г.) «Об утверждении типового положения о стационарозамещающем отделении (палате) ЦСМ/ГСВ разрешено функционирование ГСВ с койками.
На основании изложенного, можно считать, что в реформированной системе оказания врачебной помощи возникает необходимость тесной взаимосвязи проведения профилактических, диагностических, лечебных и реабилитационных мероприятий силами и средствами каждого этапа, с возможностью получить на каждом этапе оптимальную КМП. В противном случае возникает разбалансировка системы, выражающаяся в дублировании работы на этапах или недополучении полного объема лечебно-профилактических мероприятий, в конечном итоге, ведущая к снижению КМП.
К 2011–2012 гг., несмотря на более рациональное использование коечного фонда, число больных «К-СП» сократилось на 24,0 % (с 1034,2 тыс. (в 1991 г.) до 785,7 тыс. (в 2007 г.), а показатель госпитализации — с 23,1 до 15,1 на 100 человек численности населения. Столь положительная динамика обусловлена тем, что «А-ПП» взяла значительную часть нагрузки «К-СП» на себя. Поэтому для дальнейшего развития стационар замещающих технологий необходимо добиваться перераспределения объемов финансирования со «К-СП» на «А-ПП».
К сожалению, в настоящее время данный процесс идет крайне медленно, что проводит к дисбалансу в структуре объемов финансирования ЛПУ. На содержание «К-СП» расходуется 71,8 % бюджетных средств, а на «А-ПП» только 17,4 %, в том числе на санитарно-эпидемиологические и просветительные службы — 7,1 % и на содержание станций СМП — 1,0 %. Из этих данных следует, что действующая система финансирования не способствует перераспределению объемов медицинских услуг с дорогостоящего звена, каковым является «К-СП» на более дешевый «А-ПП» и требует своего реформирования.
Подводя итоги, нужно отметить, что процессная модель развития системы здравоохранения КР должна быть построена на триадной основе как взаимодействие трех подсистем: 1) Эффективная реализация К-МП; 2) Эффективная реализация «А-ПП»; 3) Эффективной реализации «М-СП». Триадную структуру можно представить в виде ориентированного графа из трех элементов, которые характеризуются связями и отношениями. Это динамическая структура, и связи между элементами зависят от времени, поэтому ее можно задать системой трех дифференциальных уравнений в нормальной форме Коши.
Математическая модель динамики системы здравоохранения КР можно описать следующей системой дифференциальных уравнений:
«К-СП» = f1 («К-СП», «А-ПП», «М-СП», U); «А-ПП» = f2 ((«К-СП», «А-ПП», «М-СП», U); «М-СП» = f3 («К-СП», «А-ПП», «М-СП», U);
где U — управляющее воздействие, fn — в общем случае нелинейные функции.
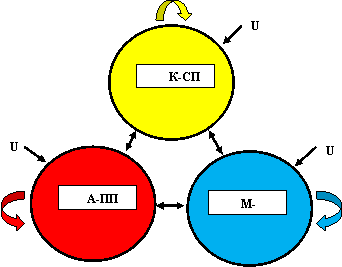
Рис. 10. Модель развития триады подсистем здравоохранения КР
Граф-схема такой структуры представлена на рис.10. Три функциональных сегмента в единой структуре должны интенсивно и эффективно взаимодействовать друг с другом, и здравоохранение предстает перед нами в качестве единой системы.
Выводы:
- Процессная модель свидетельствует о существовании определенного параллелизма в развитии компонентов системы здравоохранения КР, направленных на повышение КМП: 1) «К-СП»; 2) «А-ПП»; 3) «М-СП». Тенденции их соотношения компонентов в стране имеет четкую направленность на повышение результативности системы здравоохранения в целом. Очевидная положительная динамика системы здравоохранения КР обусловлена тем, что «А-ПП» взяла значительную часть нагрузки «К-СП» на себя. Поэтому для дальнейшего развития стационар замещающих технологий необходимо добиваться перераспределения объемов финансирования со «К-СП» на «А-ПП»;
- Лицензионная и аккредитационная экспертиза деятельности врачей ГСВ/ЦСМ, ЦОВП, ТБ, показала значительно более низкий уровень соответствия стандартам качества деятельности медицинской помощи, а следовательно и низкого уровня КМП. Главными дефектами в деятельности ЛПУ, оказывающих низкое КМП являются организационные и лечебно-диагностические просчеты врачей, обусловленные низким уровнем кадрового потенциала, материально-технической базы ЛПУ, а также недостаточным их финансированием. Удельный вес организационных дефектов превышает совокупность дефектов диагностического и лечебного характера, а влияние последних на качество предоставляемой врачебный помощи больным в ТБ является наиболее значимым по сравнению с ЦСМ/ГСВ, ЦОВП;
- Разработанная модель управления КМП, прежде всего, включает новую методологию планирования и прогнозирования медицинской помощи, в которой представлены современные приоритетные задачи и методы совершенствования ее с выделением показателей конечных результатов. Ее отличительной чертой является обоснованные критерии КМП.
Литература:
- Абилов, Б. А. Состояние инфекционной службы и оптимизация ее деятельности в условиях реформы здравоохранения Кыргызской Республики [Текст] / Абилов, Б.А., Султанмуратов М. Т. — Б.,2002. — 123 с.
- Абдиев, А. Ш. Оценка качества медицинской помощи организатором практического здравоохранения // Хирургия Кыргызстана [Текст] / А. Ш. Абдиев, Б. А. Абилов, Ж. О. Белеков. — 2005. — № 2. — С. 3–10.
- Аккредитация медицинских учреждений в Кыргызской Республике [Текст] / Под ред. Ибраимовой А. С. — Бишкек, 2002. — 205 с.
- Здоровье населения и деятельность учреждений здравоохранения Кыргызской Республики в 2000 году [Текст]. — Бишкек,2001. — С.185–190.
- Здоровье населения и деятельность учреждений здравоохранения Кыргызской Республики в 2002 году [Текст]. — Бишкек,2003. — С.278–283.
- Здоровье населения и здравоохранение Кыргызской Республики в 1991- 2000 гг. [Текст]. — Бишкек,2001. — С.48–51.
- Здравоохранение Кыргызстана в 21 веке: стратегия достижения здоровья для населения Кыргызской Республики забота о каждом, здоровье для всех) [Текст] // Сб. Министерства здравоохранения Кыргызской Республики. — Бишкек,2001. — С.128–130
- Каратаев, М. М. Научное обоснование системы финансирования здравоохранения в условиях перехода к рыночной экономике (на примере Кыргызстана) [Текст]: автореф. дис. … докт. мед. наук / М. М. Каратаев. — Москва, 2000. — 45 с.
- Касиев, Н. К. Научное обоснование основных направлений реформы здравоохранения и ее реализация в Кыргызской Республике [Текст]: автореф. дис. …докт. мед. наук / Н. К. Касиев. — М.,1999. — 45 с.
- Мейманалиев, Т. С. Финансирование здравоохранения Кыргызстана в условиях перехода к рыночной экономике [Текст] / Т. С. Мейманалиев, М. М. Каратаев, А. С. Ибраимова. — Б.,2001. — 201 с.
- Саваш, С. Реформы здравоохранения в Кыргызстане: Пер. с англ. [Текст] / С. Саваш. — Копенгаген: Европейское региональное бюро ВОЗ, 2000. — 58 с.
- Султанмуратов, М. Т. Социально-экономическое обоснование проведения реструктуризации системы предоставления медицинских услуг в Кыргызской Республике [Текст]: автореф. дис. …докт. мед. наук / М. Т. Султанмуратов. — Б.,2002. — 44 с.
- Маметов Р. Р., Маманазаров Дж., Жолдошев С. Т. Роль бригады постоянной готовности в системе лечебно-эвакуационного обеспечения в чрезвычайных ситуациях на юге Кыргызской Республике [Текст]//Успехи современной науки и образования.-2016.-№ 10,Т6. — С.58– 62.
- Маметов Р. Р., Маманазаров Дж., Жолдошев С. Т. Эффективность инновационных клинико-прогностических технологий при массовом травматизме чрезвычайных ситуаций [Текст]//Успехи современной науки и образования.- 2016.-№ 9,Т3. — С.121– 130.
- Мурзалиев М. Т., Исмаилов А. А.,Жолдошев С. Т. Анализ качества медицинской помощи в стационарах Ошской области Кыргызской Республики [Текст]// В мире научных открытий.- 2016.-№ 3,(75). — С.27– 47.







