Задержка развития плода (ЗРП) представляет весьма важную проблему для современных врачей-акушеров. Это связано с тем, что у новорожденных с массой тела меньше соответствующей их гестационному возрасту отмечается гораздо более плохой прогноз, чем у здоровых детей. Этот синдром, по данным разных авторов, встречается в 2,4-17% случаев и является одной из самых частых причин перинатальной заболеваемости.Эта патология перинатального периода в числе других заболеваний антенатального периода, затрудняет процесс постнатальной адаптации, способствует нарушению становления функций головного мозга, сердечно-сосудистой и других систем, росту соматических и нервно-психических заболеваний у детей [1, 2].
Плацентарная недостаточность (ПН) рассматривается как комплекс неспецифических изменений плаценты, приводящей к нарушению маточно-плацентарного и/или плодово-плацентарного кровообращения, в том числе и задержке внутриутробного роста, частота которой составляет 4,5-39% [3, 4, 5, 6, 7, 8, 9, 10]. Известно, что маловесность является основным фактором риска сокращения продолжительности жизни и ухудшения ее качества.
Беременность, осложненная гестозом и анемией, в силу общности многих этиологических и патогенетических механизмов, вполне закономерно сопровождается увеличением частоты ЗРП.Но, несмотря на достигнутые успехи, вопросы как ранней диагностики ЗРП и разработки достоверных диагностических критериев, так и оптимизации лечения ЗРП, остаются одними из насущных проблем современного акушерства.
Материал и методы исследования
В группу исследования были отобрано 124 беременных с сочетанием гестоза с анемией и с диагностированной задержкой роста плода. Ι-я группа воздействия – 74 беременных с сочетанием гестоза и анемии, получившие комплексную терапию, включающую применение в пренатальном периоде длительного перидурального блока (ДПБ). ΙΙ-я группа сравнения – 50 беременных с сочетанием гестоза и анемии, получившие традиционную терапию без применения ДПБ. Терапию гестоза и ЗРП начинали с применения ДПБ в течение первых 3-х суток и, добиваясь нормализации общей и фетоплацентарной гемодинамики, затем продолжали по общепринятой методике. При наличии эффекта от проводимой терапии гестоза и ЗРП продолжалась до срока, гарантирующего рождение жизнеспособного плода или до наступления родов.
В группу исследования отбирались беременные с сочетанием гестоза с анемией и с диагностированной задержкой роста плода, данные группы были сопоставимы по тяжести гестоза и ЗРП.
В настоящем исследовании в лечении ЗРП и гестоза был использован длительный перидуральный блок в пренатальном периоде, с оценкой состояния внутриутробного плода в динамике лечения, при помощи современных методов пренатальной диагностики. Критерием эффективности лечения являлось улучшение общего состояния беременной, нормализация общей и фетоплацентарной гемодинамики, данных лабораторных исследований, положительная динамика физических параметров плода и его функционального состояния по данным УЗИ фетометрии, кардиотокографии, допплерометрии маточно-плацентарного, плодово-плацентарного и плодового кровотока и гормонов фетоплацентарного комплекса в сыворотке крови беременной.Таким образом, сущность предложенной системы заключается в комплексной и патогенетически обоснованной терапии гестоза и задержки роста плода, оптимизации тактики ведения и родоразрешения беременных с применением ДПБ.
Результаты исследования и обсуждение
Под влиянием проводимой терапии у 89,2% беременных группы воздействия отмечался клинический эффект: улучшалось самочувствие беременных, снижался уровень артериальной гипертензии (у 66,2% – до нормализации цифр АД). Улучшилась функция почек, нормализовался диурез, уменьшилась протеинурия. Аналогичные показатели в группе сравнения составили 74,0% (у 54% беременных – до нормализации цифр АД) (р<0,05). Однако у 10,8% женщин группы воздействия и у 26,0% женщин группы сравнения мы не наблюдали улучшения клинической картины гестоза на фоне проводимого лечения (p<0,05).
Ультразвуковаяфетометрия у беременных с задержкой роста плода выявила отставание роста плода от гестационного срока от 2 до 4 недель, что проявлялось соответствующим уменьшением бипариетального размера и окружности головки, длины бедренной кости и, в большей степени среднего диаметра и окружности живота.
Для оценки состояния внутриутробного плода проводилось исследование кровотока в маточных артериях, сосудах пуповины и средней мозговой артерии плода с определением систолодиастолического отношения и индекса резистентности. Изменения кровообращения в фетоплацентарном комплексе характеризовались повышением сосудистой резистентности разной локализации и прогрессировали в зависимости от степени тяжести гестоза и задержки роста плода.
В целом нарушения кровотока в маточных артериях и в артерии пуповины в обследованных группах выявлены у 39 (53,2%) женщин в группе воздействия и у 26 (52,0%) в группе сравнения (p>0,05). Нарушение кровотока в средней мозговой артерии плода происходило позднее, чем в артерии пуповины плода, и характеризовалось повышением диастолического кровотока, что выражалось в снижении численных значений индекса резистентности систолодиастолического соотношения. Снижение этого показателя отмечено у плодов с ЗРП обследованных групп (СДО в группе воздействия составило 3,66+0,21, ИР – 0,67+0,04; в группе сравнения – СДО 3,65+0,09, ИР – 0,66+0,07) (p>0,05). Нами отмечено, что оценка кривых скоростей кровотока в средней мозговой артерии плода дает лучшие результаты в диагностике внутриутробной гипоксии, чем при аналогичной оценке артерии пуповины. Так, при изменении показателей сосудистого сопротивления в средней мозговой артерии, свидетельствующих о развитии гипоксии плода, оценка КТГ не превышала 6-7 баллов. Тогда как при обнаружении повышения индексов сосудистого сопротивления в артерии пуповины КТГ в 50% случаев оценивалась как нормальная или удовлетворительная. С другой стороны, это доказывает, что допплеровское исследование плодового кровотока позволяет несколько раньше диагностировать внутриутробное страдание плода, чем проведение кардиотокографии.
Маточная артерия артерия пуповины средне-мозговая
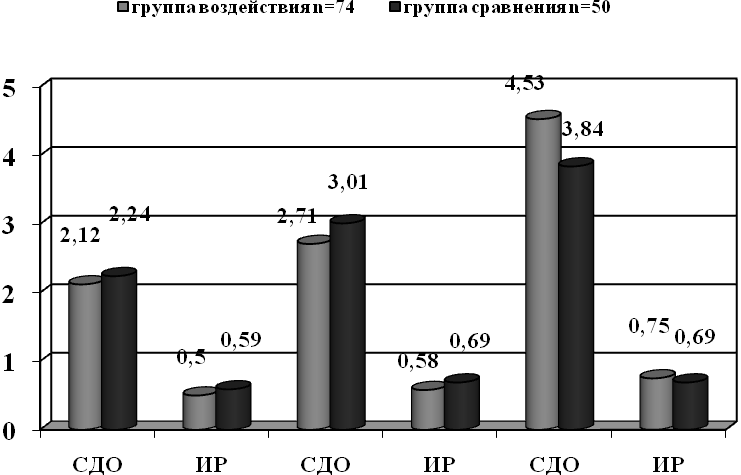
Рис. 1. Показатели допплерометрии маточно-плацентарно-плодового кровотока в обследованных группах после лечения
Таким образом, допплерометрическое исследование ФПК следует использовать для прогнозирования и выявления групп беременных высокого риска по перинатальной патологии (беременные этой группы подлежат динамическому комплексному наблюдению и лечению).
Под действием длительного перидурального блока было отмечено достоверное снижение систолодиастолического отношения в маточной артерии и артерии пуповины. В группе воздействия до начала лечения СДО в маточной артерии составило 2,78±0,2, в артерии пуповины – 3,68±0,1, после лечения – СДО в маточной артерии – 2,12±0,03 (p<0,05), в артерии пуповины – 2,71±0,2 (p<0,05). В группе сравнения СДО в маточной артерии составляло до лечения 2,75±0,02, в артерии пуповины 3,68±0,2 и 2,24±0,02 и 3,01±0,02 после лечения (p>0,05) – в обеих группах. Это позволяет сделать вывод об улучшении плодово-плацентарного кровотока на фоне применения длительного перидурального блока, так как снижение этого показателя обусловлен повышением скорости кровотока, прежде всего в фазу диастолы, что ведет к повышению перфузионного давления и улучшению обменных процессов в плаценте.
Кардиомониторное наблюдения за сердечной деятельностью внутриутробного плода выявило патологические отклонения базальной частоты сердечных сокращений в виде тахикардии, брадикардии, нарушения вариабельности сердечного ритма, появления децелераций, которые зарегистрированы при ЗРП II и III степени. Снижение числа баллов при оценке КТГ зависело от тяжести гестоза и фонового заболевания, что указывает на отрицательное влияние экстрагенитального заболевания на состояние плода и новорожденного.
Таблица 1
Показатели КТГ у плодов с ЗРП на фоне проводимой терапии
|
Группа воздействия |
До лечения |
После лечения | ||||
|
8-9 |
7-6 |
<5 |
8-9 |
7-6 |
<5 | |
|
1 степень -53 |
51-68,1% |
2-2,7% |
- |
53-71,6% |
- |
- |
|
2 степень -17 |
11-14,8% |
6-8,1% |
- |
13-17,5% |
4-5,4% |
- |
|
- |
1-1,35% |
3-4,1% |
1-1,35% |
1-1,35% |
2-2,7% |
|
До лечения |
После лечения | ||||
|
8-9 |
7-6 |
<5 |
8-9 |
7-6 |
<5 | |
|
1 степень -35 |
33-66% |
2-4% |
- |
35-70% |
- |
- |
|
2 степень -12 |
6-12% |
6-12% |
- |
5-10%* |
5-10%* |
2-4%* |
|
- |
1-2% |
2-4% |
- |
1-2% |
2-4% |
*p<0,05- достоверность различий по сравнению с группой воздействия после лечения
В 62 (83,7%) наблюдениях в группе воздействия оценка кардиотокограммы до лечения составила 8-9 баллов, что расценивалась как нормальный тип кардиотокограммы. У 9 (12,3%) беременных оценка КТГ составила 7-6 баллов, что было расценено как препатологический тип. У 3 (4,1%) беременных оценка кардиотокограммы составила 5 баллов – патологический тип. Распределение обследованных женщин группы сравнения при оценке КТГ достоверно не отличалось от таковой в группе воздействия, и составила у 39 (78,0%) беременных 8 – 9 баллов, у 9 (18,0%) – 7-6 баллов и у 2 (4,0%) – 5 баллов (p>0,05). Результаты исследования указывают, что выраженность патологических изменений на кардиотокограмме отражают степень тяжести гипоксии и внутриутробного страдания плода. У беременных с оценкой 5 баллов на фоне лечения не удалось добиться выраженного улучшения показателей КТГ. В группе воздействия на фоне лечения оценка КТГ 8-9 баллов зарегистрирована у 90,5% беременных с задержкой внутриутробного роста плода, у 6,7% беременных составила 6-7 баллов. У 2,7% беременных на фоне комплексного лечения не было улучшения, и они были экстренно досрочно родоразрешены путем операции кесарева сечения в связи с прогрессированием гестоза и нарушением состояния внутриутробного плода. У беременных группы сравнения оценка КТГ 8-9 баллов зарегистрирована в 80,0% случаев, у 12,0% беременных оценка КТГ составила 7-6 баллов, и у 8,0% беременных с ЗРП II и III степени – 5 баллов.
Улучшение маточно-плацентарно-плодового кровотока привело к улучшению показателей гормонов фетоплацентарного комплекса. После проведенной терапии содержание эстриола и плацентарного лактогена достоверно увеличились у беременных группы воздействия. Концентрация эстриола в крови беременных обеих групп повысилась и составила в группе воздействия 109,4 нмоль/л (до лечения 85,3+1,9 нмоль/л) (p<0,05), в группе сравнения – 97,6 нмоль/л (до лечения 86,6+1,1нмоль/л) (p<0,05). После лечения концентрации ПЛ возросла и составила в 37-38 недель беременности в группе воздействия 242,6±10,4 нмоль/л (до лечения 160,8+13,2 нмоль/л), что отличается от аналогичных показателей в группе сравнения – 218,8±10,8 нмоль/л (до лечения 162,4+14,2) (p<0,05), которое может свидетельствовать о мобилизации плацентарных резервов на фоне лечения.
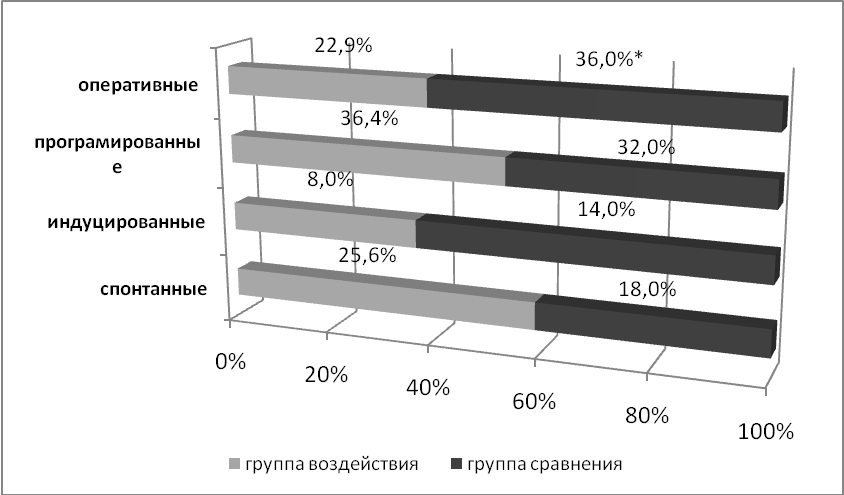
Перинатальные исходы беременности при задержке роста плода определялись степенью тяжести данного синдрома, сопутствующими осложнениями беременности, наличием или отсутствием положительного эффекта от лечения, сроком и методом родоразрешения. Благоприятное влияние проводимой терапии сказалось на состоянии внутриутробного плода и способствовало улучшению показателей перинатальных исходов. При анализе течения родов было выявлено, что у женщин группы воздействия имело место снижение частоты оперативного родоразрешения. В группе воздействия роды завершились кесаревым сечением у 22,9%, в то время как у беременных группы сравнения данная операция произведена в 36,0% случаев (p<0,05). Положительный эффект связан с некоторым уменьшением тяжести гестоза и числа осложнений со стороны плода, которые входили в число показателей к оперативному родоразрешению у группы сравнения.
Рис. 2. Методы родоразрешения в обследованных группах
Наибольший процент среди показаний к кесареву сечению приходится на резистентность гестоза к проводимой терапии в группе воздействия 10,8% и 22,0% в группе сравнения (p<0,05), из них по поводу преэклампсии операция кесарево сечение произведена у 2,7 % беременных группы воздействия и у 4,0% группы сравнения (p>0,05).
Средний срок беременности к моменту родов не имел достоверной разницы и составил в группе воздействия 37,2±0,22 нед, в группе сравнения – 36,8±0,30 нед. Своевременными родами в группе воздействия завершилась беременность у 38 (51,3%) женщин, в сроке 35-36 недель – у 28 (37,8%) и в сроке до 34 недель – у 8 (10,8%). Аналогичный показатель в группе сравнения составил – 44,0%, 30,0% и 26,0%. В группе сравнения достоверно чаще наблюдались преждевременные роды в сроке беременности до 34 недели (p<0,05). Запоздалых родов в исследуемых группах не наблюдалось. В группе сравнения частота досрочного родоразрешения в 1,5 раза выше, чем в группе, получившей комплексную терапию с применением длительного перидурального блока, что указывает на эффективность терапии, которая позволила пролонгировать беременность до более благоприятного для плода срока.
Профилактическое лечение соматической патологии и осложнений течения беременности и родов положительно отразилась на состоянии плода и новорожденного у женщин группы воздействия.У новорожденных в группе воздействия средняя оценка по шкале Апгар на первой минуте составила 7,3±0,2 балла, на пятой минуте после рождения – 8,4±0,2 балла. В группе сравнения оценка по шкале Апгар оказалась несколько ниже и составила на первой минуте 6,6±0,4 балла, на пятой минуте – 7,6±0,4 балла. В группе воздействия со средней оценкой 8-9 баллов на первой минуте жизни родилось 55,4% новорожденных с ЗРП, в группе сравнения – 48,0% (р<0,05). В состоянии тяжелой асфиксии родились двое новорожденных с ЗРП в группе воздействия, что составило 2,7%, в группе сравнения – 12,0% (р<0,05). Среди различных осложнений у новорожденных с ЗРП гипоксическое поражение ЦНС оставалось наиболее частым, ее доля составила в группе воздействия 28,3%, в группе сравнения – 48,0% (р<0.05). Синдром дезадаптации отмечен у новорожденных в 20,2%, и в 24,0% случаев соответственно (p>0,05). Для дальнейшего лечения и выхаживания 23 (31,01%) новорожденных с задержкой роста в группе воздействия и 24 (48,0%) в группе сравнения были переведены в отделение патологии новорожденных (р<0,05) .
Результаты исследования указывают на то, что беременность с задержкой роста плода относится к группе высокого перинатального риска. Состояние здоровья новорожденного находится в тесной зависимости от здоровья матери. Результаты наших исследований показали достоверное снижение частоты осложнений у новорожденных в раннем неонатальном периоде у родильниц, получивших предложенную комплексную терапию с применением длительного перидурального блока.
В процессе проводимого лечения мы получили результаты, которые оценивали как «полный эффект» в том случае, если удавалось перевести выраженную ЗРП в умеренную (отмечали прирост массы тела плода, улучшение показателей фетометрии), улучшения показателей допплерометрии, кардиотокографии и гормональной функции ФПК. «Частичным эффектом» считали те случаи, когда динамика этих показателей была несущественной, и «отсутствием эффекта» – когда отсутствовала положительная динамика или отмечалось ухудшение состояния внутриутробного плода на фоне проводимого лечения.
Результаты исследования указывают, что более благоприятные результаты получены в группе воздействия, которая получала комплексную терапию с применением длительного перидурального блока. У 37 (49,9%) женщин отмечен «полный эффект» при ЗРП легкой и средней степени, у 29 (39,1%) обследованных женщин отмечен «частичный эффект» в ходе лечения. У 8 (10,8%) обследованных женщин в группе воздействия не наблюдался эффект от проведенного лечения. В группе сравнения аналогичные данные были следующие – 26,0%, 40,0% и 34% соответственно (p<0,05 по сравнению с группой воздействия). На эффективность терапии оказывало влияние и степень тяжести ЗРП. При ЗРП Ι степени проведенное комплексное лечение было эффективным у 32 (60,3%) женщин группы воздействия, частичный эффект в ходе лечения достигнут у 21 (39,6%), отсутствие эффекта – ни у одной пациентки в группе воздействия. В группе сравнения лечение задержки внутриутробного роста плода было эффективным только при ЗРП Ι степени у 13 (37,1%), частичный эффект в ходе лечения отмечен у 16 (45,7%) пациенток и отсутствие эффекта – у 17,1% (p<0,05 по сравнению с группой воздействия). В группе воздействия при ЗРП ΙΙ степени лечение было эффективным у 5 (29,4%) беременных с диагностированной ЗРП, у 6 (35,29%) – отмечен «частичный эффект» в ходе лечения и отсутствие эффекта – у 6 (35,29%). В группе сравнения при ЗРП ΙΙ степени ни в одном случае не было достигнуто полного эффекта от лечения, «частичный эффект» на фоне лечения наблюдался у 4 (33,3%) и отсутствовал эффект – у 8 (66,6%) беременных (p<0,05 по сравнению с группой воздействия).В группе воздействия у 2 (50,0%) беременных отмечен «частичный эффект» на фоне лечения и у 2 (50,0%) отсутствовал эффект от терапии, в группе сравнения во всех случаях ЗРП тяжелой степени отсутствовал эффект от терапии.
Таким образом, ЗРП тяжелой степени, по нашим данным, крайне резистентна к терапии и требует решения вопроса о родоразрешении с учетом гестационного возраста, функционального состояния плода в учреждении III уровня.
Представленные данные позволяют полагать, что предложенная нами схема комплексного лечения, направленная на нормализацию течения беременности у женщин с сочетанием гестоза и анемии, является достаточно эффективной и может быть применена в повседневной практике. И хотя не удается излечить гестоз и ЗРП во всех случаях, под влиянием проводимой терапии удается приостановить прогрессирование гестоза, а также улучшить перинатальные исходы при задержке внутриутробного роста плода.
Литература:
- Афанасьева Н.В. Особенности неврологического и психологического статуса детей первых лет жизни, рожденных с синдромом задержки роста плода /Н.В.Афанасьева, И.В.Игнатько//Вопросы гинекологии, акушерства и перинатологии. - 2003. - Т.2. - №4 - С.15-19.
- Давыдова Б.Г. Перинатальные аспекты у женщин с сочетанием гестоза и ЖДА /Б.Г. Давыдова, С-М. А. Омаров //Материалы VI Российского форума «Мать и Дитя». – М. – 2000. – С. 18-22.
- Касабулатов Н.М. Плацентарная недостаточность /Н.М. Касабулатов //РМЖ. - 2004. - Т.12. - №13.- С. 808-811.
- Игнатко И.В. Профилактика плацентарной недостаточности у беременных группы высокого риска /И.В. Игнатко, М.В. Рыбин, В.Д. Дуболазов //Вопр. акушерства, гинекологии и перинатологии. - 2006. - Т.5. -№ 6. - С. 1121
- Макаров И. О. Современный взгляд на патогенез фетоплацентарной недостаточности /И.О. Макаров, И.С. Сидорова //Матер.YII Рос.форума “Мать и дитя”. М. - 2005. – 134 с.
- Мурашко Л.Е. Плацентарная недостаточность: Актуальные вопросы патологии родов, плода и новорожденного: Пособие для врачей /Л.Е. Мурашко. – М., 2003. – С. 38–45.
- Радзинский В.Е. Перспективные пути патогенентически обоснованной профилактики и лечения фетоплацентарной недостаточности /В.Е. Радзинский, И.М. Ордиянц, Л.П. Коршунова //РМЖ.- 2007. - №4. – C. 325-328.
- Савельева Г.М. Пренатальный период и его значение в развитии плода и новорожденного /Г.М. Савельева, О.Б. Панина, Л.Г. Сичинава и [др.] //Акушерство и гинекология. - 2004. - №2. - С. 60-62.
- Стрижаков А.Н. Фетоплацентарная недостаточность: патогенез, диагностика, лечение /А.Н. Стрижаков, О.Р. Баев, Т.Ф. Тимохина //Вопр. гин. акуш. и перинатол. - 2003. – Т.2. - №2. – С. 53–63.
- Сотникова Н.Ю. Роль иммунной системы в формировании задержки внутриутробного развития плода /Н.Ю. Сотникова, А.В. Кудряшова, Л.В. Посисеева, И.А. Панова, М.В. Веденеева. Иваново: ОАО «Издательство Иваново». - 2009.- 240 с.