Ключевые слова : COVID-19, фибромиалгия, боль, усталость, бессонница, пандемия, антидепрессанты, НПВС, пациент.
Введение .Впериод эпидемии новой коронавирусной инфекции появилось несколько публикаций, описывающих синдром фибромиалгии у больных с длительно протекающим заболеванием COVID-19, что стало актуальной проблемой современного здравоохранения. У большинства заболевших COVID-19 после исходной болезни наступает полное выздоровление [1,2,3]. Однако у некоторых людей остаются длительные симптомы и нарушения состояния здоровья. Пост-острый синдром COVID-19, он же долгий COVID или хронический COVID, — это широкий спектр синдромов, возникающих во время или после заболевания COVID-19 и сохраняющихся в течение четырех недель и более после появления острых симптомов [9]. Людей с пост-острым синдромом COVID-19 иногда называют затяжными больными. Следует отметить, что скелетно-мышечная боль — основной симптом фибромиалгии (FM), о котором сообщается у трети пациентов с острым COVID-19 — является частью сложного спектра PACS наряду с легочными, сердечно-сосудистыми, гематологическими, почечными, гастроэнтерологическими, дерматологическими, эндокринными и нервно-психическими осложнениями [11,12].
Фибромиалгия (ФМ) — это синдром, характеризующийся хронической скелетно-мышечной болью [1,2]. Фибромиалгия считается нарушением регуляции боли, которое часто классифицируется как центральная сенсибилизация [3,7,8]. Основными симптомами этого заболевания являются ригидность мышц, ригидность суставов, бессонница, усталость, расстройства настроения, когнитивная дисфункция, тревога, депрессия, общая чувствительность и неспособность выполнять нормальную повседневную деятельность. [10,12].
Согласно ACR (Американский колледж ревматологов) диагноз ФМ включает две переменные: (1) двустороннюю боль выше и ниже пояса, характеризующуюся централизованной болью, и (2) хроническую генерализованную боль, длящуюся не менее трех месяцев, характеризующуюся болезненностью при пальпации не менее, чем в 11 из 18 специфических участков тела (рис. 1), давление, подходящее для обнаружения этих чувствительных точек, должно быть равно 4 кг/см 2 , что достаточно для побледнения ногтевого ложа кончика пальца исследователя [2,8,10]. А также постановку диагноза фибромиалгии удовлетворяют следующие диагностические критерии: более 7 баллов по индексу широко распространенной боли (WPI) (рис. 2) и более 5 баллов по шкале выраженности симптоматики (SSS) (таб. 1) или WPI 4–6 и балл SSS ≥9 [1, 2, 6, 8, 10].
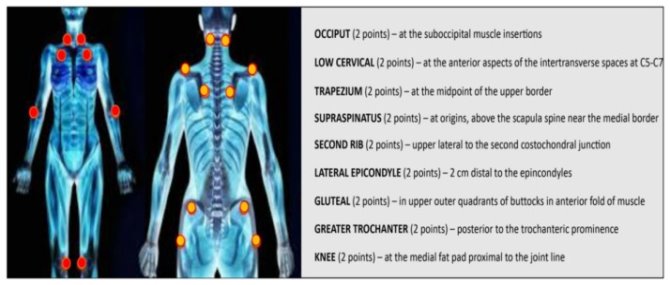
Рис. 1

Рис. 2
Оценка WPI проводится по количеству отмеченных областей, в которых пациент испытывал боль в течение последней недели. Суммарная оценка в пределах от 0 до 19 баллов. Оценка по шкале SSS является суммой тяжести трех симптомов (усталость, невосстанавливающийся сон, когнитивные симптомы) и тяжестью общих соматических симптомов. Суммарная оценка находится в пределах от 0 до 12 баллов [21, 22].
При пост-остром синдроме COVID-19 происходит острое гипоксическое повреждение головного мозга и мозжечка, — это приводит к различным нарушениям в ЦНС. Данные нарушения будут являться факторами риска развития или же как причиной обострения фибромиалгии. В головном мозге под действием данных факторов возникают нарушения в регуляции боли, что часто классифицируют как центральная сенсибилизация. Спайковый белок этого вируса связывается с рецептором ACE2, опосредуя проникновение в клетки человека и провоцируя антагонистические пути ренин-ангиотензиновой системы и дисбаланс ACE/ангиотензина II и его рецептора, а также ACE2/ангиотензина. Вызывая уменьшение мембранных рецепторов ACE2 на клетках-хозяевах, возникает дисбаланс ACE/ACE2, который вносит критический вклад в патогенез инфекции SARS-CoV-2 и вызывает тяжелое повреждение легких [1,7]. Тем не менее, дисбаланс ACE/ACE2 может быть общим путем (теорией) для объяснения недооцененной и упущенной из виду связи между развитием фибромиалгии и COVID-19. К другим факторам относятся: женский пол, ожирение, возраст [8,11].
Цель работы : провести анализ влияния COVID-19 и ее факторов на развитие фибромиалгии.
Методика исследования: теоретический анализ научных публикаций в базах данных отечественных и иностранных работ за последние годы.
Результат исследований : Все пациенты с фибромиалгией подвержены высокому уровню тревожности и нарушению сна. Ограничения COVID-19 вызвали дополнительные длительные стрессовые ситуации как для больных с фибромиалгией, так и для населения в целом — мероприятия на свежем воздухе были прекращены, было рекомендовано социальное дистанцирование, и большинство людей оставались дома в течение нескольких месяцев. Доступ к лекарствам и психотерапии стал более проблематичным. Пандемия COVID-19 также спровоцировала экономические трудности и ограничения физических упражнений. Эти вынужденные изменения образа жизни негативно повлияли на связанные со стрессом заболевания, такие как фибромиалгия [5,9,13].
Основываясь на изучении научной литературы, а также факторов COVID-19 мы выделили 3 группы больных. 1 группа — лица, которым был поставлен диагноз фибромиалгия, и которая обострилась на фоне «lockdown» из-за COVID-19, 2 группа — лица, у которых данного диагноза не было, и после перенесенного COVID-19 возникли симптомы фибромиалгии, 3 группа — лица, которым поставили диагноз фибромиалгия, и которая обострилась на фоне заболевания COVID-19 [6].
К первой группе относятся те лица, у которых усилились симптомы фибромиалгии на фоне «lockdown». Это обусловлено невозможностью заниматься физической активностью на фоне ограничительных мер на период пандемии в различных спортивных клубах. Если части пациентов удалось самостоятельно настроить физические нагрузки и заниматься спортом дома, то большинство пациентов не смогло приспособиться к таким условиям. Карантин привел также к уменьшению социальных ритмов, таких как транспорт, работа, школьные ритмы детей, ритмы питания и т. д. Сама физическая активность повышает уровень некоторых нейротрансмиттеров (например, эндорфинов и серотонина), способных вызывать чувство самоэффективности и удовлетворения, способствуя, таким образом, лучшему качеству жизни. Таким образом отсутствие какой-либо физической активности привело к снижению качества жизни и усилению стресса. Пациенты отмечали об усилении триады симптомов: боль, усталость и бессонница [5,13].
Что касается второй группы, полноценных данных нет. Имеется исследование о зафиксированных случаях: три пациента женского пола, у которых в анамнезе не было фибромиалгии или других ревматических заболеваний, были направлены на консультацию к ревматологу по поводу сохранения симптомов после выздоровления от COVID-19. В начале болезни симптомы не отличаются от клиники COVID-19, у всех женщин отмечались слабость, лихорадка, сильная головная боль, боль в груди, одышка, генерализованная боль в мышцах и костях, сухой кашель, потеря вкуса и обоняния. Затем после назначенного лечения отмечается улучшение общего состояния: нормализация температуры, частичное восстановление вкуса, регрессия грудных симптомов. Однако сохранялись симптомы усталости, мышечной боли, преимущественно в утренние часы. Через несколько месяцев появлялись новые симптомы: бессонница, тревога, расстройства настроения, депрессивные симптомы, синдром беспокойных ног, аллодиния, гиперакузия, усиление общей слабости и мышечная боль. По результатам обследования всем трем пациентам был выставлен диагноз фибромиалгия в соответствии с диагностическими критериями ACR [12].
Для третей группы будет характерно обострение симптомов фибромиалгии, таких как скелетно-мышечная боль, общее недомогание, бессонница, на фоне стертой клинической картины инфицирования SARS-CoV-2, что обусловлено приемом препаратов базисной терапии фибромиалгии (НПВС, антидепрессанты). Моделирующий анализ показал, что усиление боли было связано не только с воздействием вируса на организм, но и с усилением тревожности из-за ограничений, связанных с пандемией COVID-19, страхом заражения окружающих и финансовых трудностей.
Терапия фибромиалгии — это очень трудоемкий процесс, который направлен против основных симптомов: боли, усталости, нарушений сна и психических расстройств. Поскольку основными симптомами фибромиалгии это диффузная и локальная боль, основное внимание врачей направлено на поиск обезболивающих методов лечения. А поскольку фибромиалгия — это хроническое заболевание, которое длится десятилетиями, как правило, пациенты имеют большой опыт применения различных обезболивающих средств, которые дают не самый желаемый результат. Поэтому назначение анальгетиков должно быть обоснованным. Среди этой группы предпочтение следует отдавать в первую очередь НПВП, которые можно применять в течение длительного времени и которые обладают большей безопасностью. К этой группе препаратов можно отнести ибупрофен, кетопрофен, диклофенак, мелоксикам. Лучше использовать их в качестве местной терапии в виде мазей, гелей или кремов. В некоторых случаях используются препараты, оказывающие центральное миорелаксантное действие — тизанидин, Мидокалм. Однако очевидно, что на данный момент не один из известных в настоящее время препаратов полностью не снимает боль и другие клинические проявления фибромиалгии, поэтому можно сделать вывод, что это лечение является симптоматическим [14].
Принимая во внимание патогенетические аспекты фибромиалгии, депрессия является одним из главных причин в возникновении, развитии и поддержании ее клинических проявлений. Даже самая «легкая» депрессия может существенно повлиять на функции нейромедиаторных механизмов, создавая условия для возникновения фибромиалгии и влияя на сон и восприятие боли. Если не бороться с депрессией, то симптомы фибромиалгии мало того, что поддерживаются, так еще и усиливаются, поэтому среди всех групп фармакологических средств применение антидепрессантов является наиболее оправданным [14].
Широко используются трициклические антидепрессанты — амитриптилин, нортриптилин, селективные ингибиторы обратного захвата серотонина — сертралин, флуоксетин, пароксетин и другие классы антидепрессантов. Бензодиазепины, например, алпразолам, считаются менее эффективными, их назначение не рекомендуется, поскольку они нарушают IV фазу сна и вызывают побочные эффекты в виде ухудшения памяти, сонливости, депрессии, дискоординации, мышечной слабости, а также формируют зависимость. Механизм действия антидепрессантов основан на взаимодействии медиатора с рецептором, что тем самым усиливает постсинаптический ответ двумя способами: ингибиторы МАО инактивируют фермент, вызывающего дезаминирование и инактивацию моноаминов, а трициклические антидепрессанты блокируют «обратный захват моноаминов нейротрансмиттера пресинаптическими нервными окончаниями, что приводит к их накоплению в синаптической щели и активация синаптической передачи. Трициклические антидепрессанты подавляют одновременное поглощение нейронами различных аминов-нейромедиаторов.
Эффективность антидепрессантов в лечении таких клинических проявлений фибромиалгии, как суставно-мышечной боли, утомляемости, нарушений сна, психовегетативных расстройств, подтверждена результатами контролируемых исследований. Исходя из данных этих исследований, рекомендуется назначение более низких доз антидепрессантов для получения терапевтического эффекта у пациентов с фибромиалгией, чем для лечения депрессии. При этом стойкий терапевтический эффект отмечается только при постоянном длительном приеме. Эффективность трициклических антидепрессантов также отмечена в их комбинации с миорелаксантами, поскольку они также имеют активность в отношении болевых синдромов другой локализации, часто сопутствующих фибромиалгии [15].
Большое внимание в комплексной терапии фибромиалгии уделяется немедикаментозным методам, которые могут быть намного эффективными, чем медикаментозная терапия. На этом этапе нужно убедить пациентов об эффективности физических упражнений и включить их в свой комплекс лечения. Также эффективны аэробные упражнения с небольшой нагрузкой, криотерапия. В тот же время чрезмерно интенсивные физические упражнения могут только ухудшить симптомы фибромиалгии [15, 16, 17]. Целесообразно использовать низкокалорийную диету с исключением жиров из рациона [15]. Рекомендуется включить массаж в комплекс лечебных мероприятий при фибромиалгии. Во время массажа улучшается обмен веществ в тканях и повышается секреторная активность органов. Он способствует образованию биологически активных веществ (гистамина, катехоламина, серотонина), которые стимулируют кровообращение в тканях. Массаж также воздействует на мышцы, снимая с них спазм [15].
Важное значение приобретает программа информирования и поддержки больных с фибромиалгией. Пациенты должны быть активно вовлечены в процесс лечения и иметь четкое представление об этой патологии [18, 19, 20].
Пациенты с фибромиалгией, инфицированные COVID-19, имеют более высокий риск госпитализации, критических осложнений и смертности, особенно связанных с возрастом и наличием сопутствующих заболеваний. Поэтому регулярное применение НПВП в качестве первой линии для лечения COVID-19 и, соответственно, для облегчения симптоматики при фибромиалгии таким пациентам не рекомендуется. Что касается антидепрессантов, то рекомендуется назначать в этом случае не трициклические антидепрессанты, а селективные ингибиторы обратного захвата серотонина, например, препарат флуоксетин. Представители данной группы являются мощными агонистами α1-рецепторов (S1R) [23]. Данные препараты обладают выраженным противовоспалительным действием, которое распространяется на нейроны головного мозга. Было обнаружено, что эти препараты ингибируют выработку провоспалительных цитокинов Ил-1Вb, ИЛ-6, ФНО-α и хемокина, ИЛ-8 и одновременно увеличивают секрецию противовоспалительного цитокина Ил-10. Поэтому эта группа антидепрессантов считается лучшей [24].
Заключение . На основании анализа научной литературы следует отметить, что все люди вне зависимости от того, здоровы они или нет, подвержены риску возникновения фибромиалгии на фоне COVID-19. Основными провоцирующими факторами являются стресс и отсутствие активной физической нагрузки. Поэтому в качестве ранней профилактики лицам, которые подвержены частым стрессам, а также лицам с низкой физической активностью, рекомендуют избегать стрессовых ситуаций, и выделять время для занятия физической культурой. При прогрессировании болезни или отсутствии эффекта от немедикаментозной терапии рекомендуется назначение медикаментозной терапии, которая подбирается индивидуально для каждого пациента.
Таблица 1
|
0 баллов — отсутствие |
1 балл — едва заметная или легкая выраженность, чаще легкая или интермиттирующая |
2 балла — умеренная, причиняет беспокойство, часто проявляется и/или имеет умеренную выраженность |
3 балла — тяжелая степень: всепроникающая, постоянная, нарушает жизнедеятельность | |
|
Усталость | ||||
|
Невосстанавливающийся сон | ||||
|
Когнитивные симптомы | ||||
|
0 баллов — нет симптомов |
1 балл — малое количество симптомов |
2 балла — умеренное количество симптомов |
3 балла — большое количество симптомов | |
|
Соматические симптомы |
Прим.: подходящее отметить знаком «+»
Литература:
- Marc Blanchard, Lars Backhaus, Pedro Ming Azevedo, Thomas Hügle. An mHealth App for Fibromyalgia-like Post–COVID-19 Syndrome: Protocol for the Analysis of User Experience and Clinical Data. 2022 Feb; 11(2): e32193. Published online 2022 Feb 4. doi: 10.2196/32193
- О. С. Давыдов, М. В. Глебов. Фибромиалгия. Российский журнал боли. 2020;18(3):66–74. doi.org/10.17116/pain20201803166.
- О. В. Теплякова, А. А. Попов, Л. И. Волкова, А. В. Сарапулова. Фибромиалгия: клиническая картина и варианты заболевания. 2021 год. doi.org/10.14412/1996–7012–2020–2-45–5.
- Francesco Ursini, Jacopo Ciaffi, Luana Mancarella, Lucia Lisi, Veronica Brusi, Carlotta Cavallari, Martina D'Onghia, Anna Mari, Elena Borlandelli, Jacopo Faranda Cordella, Micaela La Regina, Pasquale Viola, Piero Ruscitti, Marco Miceli, Roberto De Giorgio, Nicola Baldini, Claudio Borghi, Alessandro Gasbarrini, Annamaria Iagnocco, Roberto Giacomelli, Cesare Faldini, Maria Paola Landini, Riccardo Meliconi. Fibromyalgia: a new facet of the post-COVID-19 syndrome spectrum? Results from a web-based survey. 2021 Aug;7(3):e001735. doi: 10.1136/rmdopen-2021–001735.
- Claire Colas, Audrey Jumel, Marie-Pierre Vericel, Nathalie Barth, Jessica Manzanares, Julie Goutte, Luc Fontana, Léonard Féasson, David Hupin and Jessica Guyot on behalf of the Fimouv Investigators. Understanding Experiences of Fibromyalgia Patients Involved in the Fimouv Study During COVID-19 Lockdown. 20 July 2021. doi.org/10.3389/fpsyg.2021.645092.
- Natalia Gavrilova, Lidiia Soprun, Maria Lukashenko, Varvara Ryabkova, Tamara V. Fedotkina, Leonid P. Churilov and Yehuda Shoenfeld. New Clinical Phenotype of the Post-Covid Syndrome: Fibromyalgia and Joint Hypermobility Condition. 2022, 29(1), 24–29; doi.org/10.3390/pathophysiology29010003.
- Mor Amital, Niv Ben-Shabat, Howard Amital, Dan Buskila, Arnon D. Cohen, Daniela Amital. COVID-19 associated hospitalization in 571 patients with fibromyalgia—A population-based study. December 30, 2021. doi.org/10.1371/journal.pone.0261772.
- Rosalba Siracusa, Rosanna Di Paola, Salvatore Cuzzocrea and Daniela Impellizzeri. Fibromyalgia: Pathogenesis, Mechanisms, Diagnosis and Treatment Options Update. 2021 Apr; 22(8): 3891. doi: 10.3390/ijms22083891.
- Francesco Ursini, Jacopo Ciaffi, Luana Mancarella, Lucia Lisi, Veronica Brusi, Carlotta Cavallari, Martina D’Onghia, Anna Mari, Elena Borlandelli, Jacopo Faranda Cordella, Micaela La Regina, Pasquale Viola, Piero Ruscitti, Marco Miceli, Roberto De Giorgio, Nicola Baldini, Claudio Borghi, Alessandro Gasbarrini, Annamaria Iagnocco, Roberto Giacomelli, Cesare Faldini, Maria Paola Landini and Riccardo Meliconi. Fibromyalgia: a new facet of the post-COVID-19 syndrome spectrum? Results from a web-based survey. RMD Open 2021;7:e001735. doi:10.1136/ rmdopen-2021–001735.
- Juhi Bhargava; John A. Hurley. Fibromyalgia. May 1, 2022. Bookshelf ID: NBK430685
- Venu Chippa; Abdul Aleem; Fatima Anjum. Post-Acute Coronavirus (COVID-19) Syndrome. May 4, 2022. Bookshelf ID: NBK430685
- Tamer A Gheita, Hanan M Fathi, Suzan S ElAdle, Nahla N Eesa & Nevin H Hammam. Coronavirus disease 2019 (COVID-19) an emerging trigger for primary fibromyalgia syndrome: A tale of three cases post-COVID-19. Case Report — International Journal of Clinical Rheumatology (2021) Volume 16, Issue 4.
- Julia Bidonde, Angela J Busch, Candice L Schachter, Tom J Overend, Soo Y Kim, Suelen M. Góes, Catherine Boden, Heather JA Foulds. Aerobic exercise training for adults with fibromyalgia. 2017 Jun; 2017(6): CD012700. Published online 2017 Jun 21. doi: 10.1002/14651858.CD012700.
- Табеева Г. Р. Фибромиалгия / Г. Р. Табеева, С. Б. Короткова, А. М. Вейн // Журн. невропатол. и психиатрии. — 2019. — № 4. — С. 68–77.
- Сулейманова Г. П. Психосоматические соотношения и внутренняя картина болезни у больных синдромом первичной фибромиалгии: Дис. … канд. мед. наук / Г. П. Сулейманова: НИИ КиЭР РАМН. — Волгоград, 2019. — 189 с.
- Da Costa D. A randomized clinical trial of an individualized home-based exercise programme for women with fibromyalgia. / D. Da Costa, M. Abrahamowicz, I. Lowensteyn et al. // Rheumatology. — 2018; 44: 1422–1427.
- Gusi N. Exercise in waist-high warm water decreases pain and improves health-related quality of life and strength in the lower extremities in women with fibromyalgia / N. Gusi, P. Tomas-Carus, A. Hakkinen et al. // Arthritis. Care. Res. — 2020; 55: 66–73.
- Suleimanova G. P. Locus of control features in primary fibromyalgia syndrome patients depending on pain intensity / Grekhoff R. А., Кedrova V. L., Kharchenko S. А. et al. // Annual European Congress of rheumatology, EULAR 2019, Abstracts. — Paris, France, 13–16 June. — 2019. — Vol. 67, Supplement II. — P. 638.
- Zborovsky A. B. Subjective control level in patients with primary fibromyalgia syndrome / G. P. Suleimanova, R. A. Grekhoff, Kharchenko S. А. et al. // Annual European Congress of rheumatology, EULAR 2021, Abstracts.–– Portugal, Lisbon18–21 June. — 2021. — Vol. 62, Suppl, 62. — P. 502.
- Грехов Р. А. Психосоматические основы тревожно-депрессивных нарушений у больных ревматическими заболеваниями / Сулейманова Г. П., Харченко С. А., Зборовская И. А. и др. // Военно-медицинский журнал. — 2017. — № 8. — С. 69–72.
- Табеева Г. Р. Фибромиалгия: формирование симптомов и принципы терапии // Неврология, нейропсихиатрия, психосоматика. — 2021. — № 1. — С. 3–27.
- Enrico Bellato, Eleonora Marini, Filippo Castoldi et al. Fibromyalgia Syndrome: Etiology, Pathogenesis, Diagnosis, and Treatment // Pain Research and Treatment. — 2021. — Vol. 2021, Article ID 426130, 17 pages. doi:10.1155/2012/426130.
- Ishima T, Fujita Y, Hashimoto K. Interaction of new antidepressants with sigma-1 receptor chaperones and their potentiation of neurite outgrowth in PC12 cells. European Journal of Pharmacology 2014 Mar;727:167–73.
- Szabo A, Kovacs A, Frecska E, Rajnavolgyi E. Psychedelic N,N-di methyltryptamine and 5-methoxy-N,N-dimethyltryptamine modu late innate and adaptive inflammatory responses through the sig ma-1 receptor of human monocyte-derived dendritic cells. PLoS One 2014 Aug;9(8):e106533.

