Ключевые слова: острый аппендицит, червеобразный отросток у детей, аппендицит у детей.
Актуальность. Внаше время острый аппендицит является наиболее частым показанием к оперативному вмешательству у детей. Данное заболевание диагностируется у 1–8 % детей, жалующихся на боль в животе. У детей до 14 лет частота встречаемости составляет 19–28 больных на 10000 человек. Из них менее 5 % в возрасте до 5 лет. Стоит отметить, что у детей в возрасте до 5 лет чаще встречается аппендицит в запущенной форме [1].
Это обусловлено анатомическими особенностями червеобразного отростка (тонкая стенка, недоразвитие большого сальника, более высокое расположение слепой кишки и отростка), трудностью контакта с пациентом, а также диагностическими ошибками медработников в связи с тем, что в клинической картине преобладают общие симптомы над местными из-за несовершенства развития ЦНС у этой группы больных [2].
У новорожденных, по зарубежным литературным данным, частота встречаемости аппендицита составляет от 0,04 до 0,2 %. Это связано не только с анатомическими особенностями, но и с постоянной лежачей позой и жидким питанием, что препятствует закупорке червеобразного отростка [3].
По данным исследований белорусских хирургов, частота встречаемости острого аппендицита у детей в возрасте до 1 года составляет 0,1 % [4].
Введение. Червеобразный отросток (appendix vermiformis) — узкий, полый, слепо заканчивающийся орган, отходящий от слепой кишки, имеет собственную брыжейку, между листками которой располагаются сосуды.
Червеобразный отросток расположен в правой подвздошной области в районе купола слепой кишки. Основание его находится на 2,5–3,5 см ниже места впадения тонкой кишки в слепую кишку. Длина отростка в среднем около 8 см, но в 2 % случаев может уменьшаться до 3 см. Отсутствие червеобразного отростка наблюдается крайне редко. В подавляющем числе случаев отросток покрыт брюшиной и имеет брыжейку, но встречаются случаи забрюшинного его расположения [5].
Место прикрепления червеобразного отростка к слепой кишке можно определить по схождению трёх продольных лент (свободная, брыжеечная и сальниковая), образованных продольными мышечными волокнами толстой кишки.
Кровоснабжение отростка происходит от аппендикулярной артерии, конечной ветви подвздошно-ободочной артерии. Лимфа, как из аппендикса, так и из слепой кишки оттекает в подвздошно-ободочные лимфатические узлы. Однако, в то время как отток из слепой кишки осуществляется через несколько промежуточных брыжеечных лимфатических узлов, аппендикс дренируется через один промежуточный узел. От подвздошно-ободочных лимфатических узлов отток лимфы направляется к верхним брыжеечным узлам [6].
Гистологическое строение отростка схоже со строением толстой кишки, за исключением того, что он намного меньше в диаметре, имеет больше лимфоидной ткани и содержит гораздо больше клеток ДЭС (диффузная нейроэндокринная система) в Люберкюновых криптах.
Первые наброски червеобразного отростка появились в эпоху Возрождения в трудах Леонардо Да Винчи в 1492 году. В 1521 году итальянский анатом, профессор Болонского университета, Беренгарио да Карпи впервые дал описание червеобразному отростку, где он характеризовал его как «пустой небольшой полостной придаток, шириной меньше самого маленького пальца руки и длиной около трёх дюймов». В 1543 Андреас Везалий, в своей книге «О строении человеческого тела» настоял на том, чтобы червеобразный отросток считался отдельной частью, сообщающейся с полостью слепой кишки точно так же, как подвздошная и ободочная кишка.
Вероятно, Габриеле Фаллопий был первым, кто в 1561 году сравнил отросток с червем, откуда и появилось название червеобразного отростка [7].
Червеобразный отросток развивается из средней кишки. У эмбриона, имеющего длину около 5 мм, средняя кишка подвешивается на короткой брыжейке, исходящей из задней стенки брюшной полости, и соединяется с желточным мешком через желточный стебель или омфаломезентериальный проток (vitelline duct), который исчезает на шестой неделе беременности. Средняя кишка посредством желточного протока и верхней брыжеечной артерии делится на краниальный отдел — преартериальный, и каудальный — постартериальный отдел. Краниальный отдел средней кишки формирует дистальную часть двенадцатиперстной кишки, тощую кишку и проксимальный отдел подвздошной кишки. Каудальный формирует дистальный отдел подвздошной кишки, слепую кишку, червеобразный отросток, восходящую кишку и 2/3 поперечно-ободочной кишки. Последующее развитие и рост средней кишки включают в себя ее ротацию против часовой стрелки на 270 градусов [8] (рис. 1).
Ротацию средней кишки можно разделить на 3 фазы:
1) физиологическая пупочная грыжа (6 неделя беременности) — период выпячивания средней кишки, когда происходит увеличение размеров кишечника, его удлинение, и петли кишечника, не помещаясь в брюшной полости, выталкиваются за её пределы через пупочное кольцо в месте прикрепления пуповины к передней брюшной стенке;
2) закрытие физиологической пупочной грыжи (10 неделя беременности) — возвращение средней кишки в брюшную полость;
3) перитонеальная фиксация средней кишки (12 неделя беременности). Растяжение и удлинение толстой кишки приводят к опусканию слепой кишки и червеобразного отростка [9].
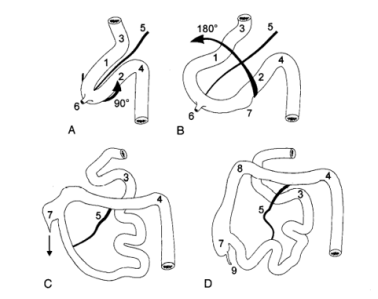
Рис. 1. Нормальное развитие и ротация средней кишки
На момент рождения ребенка отросток представляет собой конусовидный вырост, открытый в слепую кишку, который не имеет крипт. Лимфоидные фолликулы отсутствуют до 1–2 месяцев. К 3–5 годам происходит полное развитие лимфоидного аппарата, изменяется строение слизистой, образуются крипты, формируется примитивный клапан Герлаха — складка слизистой оболочки, расположенная у места впадения отростка в слепую кишку. Именно с этого возраста воспаление червеобразного отростка является наиболее вероятным [10].
По мере роста организма, внутренние органы подвергаются изменениям положения: проксимальная часть толстой кишки удлиняется, а слепая кишка вместе с аппендиксом смещается в сторону правой подвздошной области. В этот период и может произойти изменение расположения аппендикса, например, он может достичь задней части слепой кишки (ретроцекальное положение) или занять нисходящее положение [11].
Клинически выделяют следующие варианты расположения отростка:
1) типичное расположение;
2) перед или позади подвздошной кишки (медиальное),
3) ретроцекальное: а) внутрибрюшинное — отросток имеет собственный серозной покров и брыжейку и находится позади купола слепой кишки; б) в забрюшинном пространстве — отросток полностью или частично в забрюшинной клетчатке; в) внутристеночное;
4) латеральное или поясничное (по ходу правого бокового канала);
5) высокое стояние слепой кишки и отростка;
6) тазовое положение (низкое стояние слепой кишки) (рисунок 12,13) [4]. Положение червеобразного отростка играет важную роль при его исследовании, так как в зависимости от его расположения изменяется затрудняется его визуализация.
Помимо зависимости визуализации червеобразного отростка от положения, по литературным данным, также существует зависимость визуализации от возраста, роста и веса у детей. Средние показатели возраста, веса и роста детей с визуализированным отростком (8.6 ± 0.3 лет, 29.9 ± 0.9 кг, 127.7 ± 1.7 см, соответственно) были заметно ниже, чем у детей с невизуализированным отростком (9.8 ± 0.4 лет, 36.0 ± 1.8 кг, 134.7 ± 2.5 см, соответственно) [12].
При попытке обнаружить истинную функцию червеобразного отростка человека был предпринят поиск гомологии с функциями других млекопитающих. У некоторых «низших» млекопитающих, таких как кролики, червеобразный отросток был намного больше, чем у человека. Этот факт наводил на мысли о том, что аппендикс человека является рудиментарным органом. Однако отсутствие червеобразного отростка у некоторых эволюционно более близкородственных приматов, по-видимому, противоречит этой гипотезе.
Установлено, что у кроликов червеобразный отросток необходим для развития лимфоидной ткани, связанной с кишечником. Подобные скопления встречаются в других областях желудочно-кишечного тракта и известные как связанные с кишечником лимфоидные ткани, GALT (gut associated lymphoid tissue) [13].
У некоторых нечеловеческих приматов, таких как тамарины и мангабеи, и других млекопитающих, таких как мыши и крысы, у которых отсутствует выраженный ч/о, в верхушке слепой кишки обнаружена высокая концентрация лимфоидной ткани, называемая «слепым пятном» [13].
Таким образом, на сегодняшний день выделяют следующие функции червеобразного отростка:
– Барьерная — за счёт лимфоидных фолликулов, способных вырабатывать лимфоциты;
– Иммунная — за счёт выработки антител и продуцирования иммуноглобулинов;
– Защитная — способность сохранять сапрофитную микрофлору в своем просвете в процессе воспалительного заболевания кишечника и восстановить за счёт этих запасов нормальную флору кишечника после заболевания;
– Секреторная — выделяет слизь и ферменты, усиливающие перистальтику толстого кишечника и нейтрализующие токсины патогенных микроорганизмов;
– Пищеварительная — способствует перевариванию клетчатки;
– Эндокринная — за счёт клеток Кульчицкого, образующихся в эмбриональном периоде развития, которые способствуют пищеварению и успешной работе других органов;
– Клапанная — участие в моторно-эвакуаторной функции илеоцекального угла [14].
Материалы и методы исследования. Материалом исследования послужили результаты ультразвукового исследования (УЗИ) 56 детей, обратившихся в ГУ РНПЦ «Детской хирургии» с жалобами на боль в животе. Использован статистический метод анализа диаметра основания червеобразного отростка.
Результаты исследования и их обсуждение. 56 пациентов были разделены на 4 возрастные группы: 1–3 года, 4–9 лет, 10–13 лет, 14–16 лет. Средний размер основания червеобразного отростка составил: у детей 1–3 года — 4,3±0,2 мм., 4–9 лет — 5,8±1,4 мм., 10–13 лет — 6,6±1,0 мм., 14–18 лет — 7,1±1,2 мм. (рис. 2, 3). В этот статистический анализ не вошли пациенты, у которых были выявлены хирургические патологии: 8 флегмонозных аппендицитов и 1 гангренозный. Статистические данные на рис. 4.
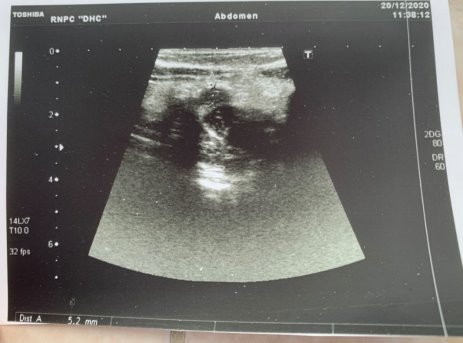
Рис. 2. УЗИ нормального червеобразного отростка (d=5.2 мм)
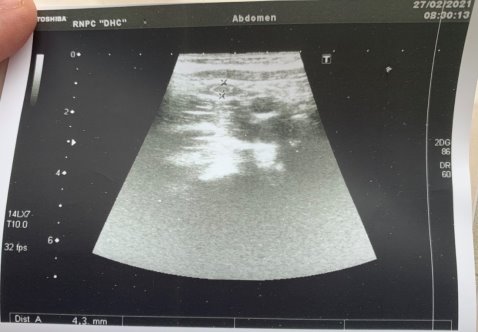
Рис. 3. УЗИ нормального червеобразного отростка (d=4,3 мм)
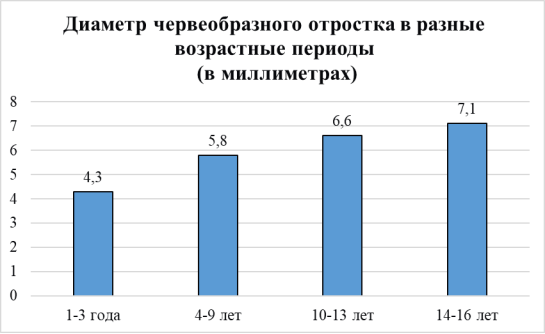
Рис. 4. Диаметр нормального червеобразного отростка в разные возрастные периоды
Среди исследуемых пациентов, не имевших хирургической патологии, самый крупный диаметр отростка был диагностирован у девочки 15 лет — 8,3 мм., что превышает средние показатели, но, в данном случае, не является следствием воспалительного процесса в отростке. Наименьший диаметр был у мальчика возрастом 3 года — 4,1 мм.
Острый аппендицит классифицируют по морфологическим изменениям в червеобразном отростке. Дооперационное диагностирование морфологической формы острого аппендицита является крайне затруднительным и не имеет практического смысла. Морфологическая классификация острого аппендицита включается в себя: недеструктивный (простой/катаральный), деструктивный (флегмонозный, гангренозный аппендицит) [15].
По результатам наших исследований было диагностировано 8 флегмонозных аппендицитов в следующих возрастных группах: 4–9 лет — 4 ребенка (средний диаметр основания червеобразного отростка равен 9,35±0,95 мм.), 10–13 лет — 2 ребенка (средний диаметр основания червеобразного отростка равен 9,95±1,55 мм.), 14–18 лет — 2 ребенка (средний диаметр основания червеобразного отростка равен 11,0±1,0 мм.). Выявлен один случай гангренозного аппендицита в возрастной группе 4–9 лет (диаметр червеобразного отростка равен 9,3 мм.), других хирургических патологий выявлено не было. Статистические данные приведены на рис. 6, УЗИ воспалённого червеобразного отростка на рис. 5.
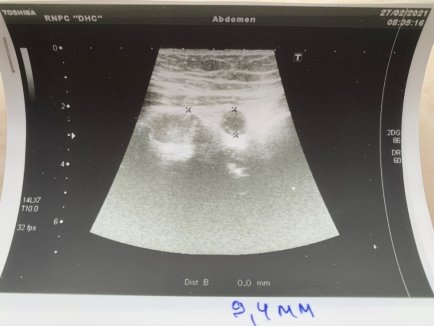
Рис. 5. УЗИ воспалённого ч/о (d=9,4 мм)
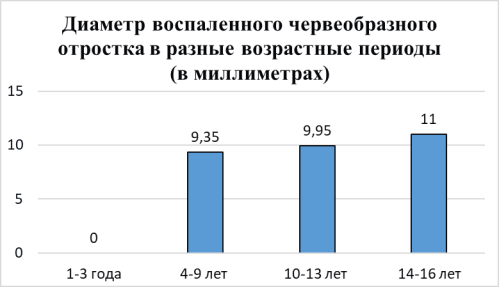
Рис. 6. Диаметр воспаленного червеобразного отростка в разные возрастные периоды
У детей первого года жизни преобладают деструктивные формы острого аппендицита с перитонитом, что отчасти связано с недоразвитием сальника.
Сальник начинает покрывать червеобразный отросток только в подростковом возрасте, что обеспечивают защиту от распространения воспалительного процесса, однако иногда затрудняет исследование червеобразного отростка. На рис. 7 показан результат УЗИ ч/о, на котором обозначены границы сальника, покрывающего отросток.

Рис. 7. УЗИ ч/о, покрытого сальником
Среди всех исследуемых нами пациентов у 34 % отросток не визуализировался на УЗИ. Это связано с его положением в теле ребенка.
На сегодняшний день УЗИ является общепризнанным и наиболее доступным методом диагностики острого аппендицита. Преимуществами метода являются возможность многократного применения и отсутствие противопоказаний. Играет важную роль в дифференциально-диагностических ситуациях. УЗИ позволяет выявить увеличение диаметра ч/о, слоистость его стенок, наличие инфильтрата и абсцесса, а также другие УЗ признаки острого аппендицита [16].
По литературным данным, некоторые врачи могут измерять на УЗИ размер стенки ч/о, что является более точным признаком воспалительного процесса в червеобразном отростке. В норме ширина стенки отростка составляет около 2 мм., при возникновении воспалительного процесса около 4 мм. [17, 18].
Однако компьютерная томография является более информативным методом.
По данным различных авторов чувствительность УЗИ метода в выявлении аппендицита 76 %, специфичность 89 %, точность 83 % (для КТ эти показатели несколько выше: 96 %, 91 % и 94 %). Но УЗИ обследование в 3–4 раза дешевле КТ. Его можно повторно проводить у постели больного, отсутствует облучение. Из недостатков УЗИ следует отметить его зависимость от особенностей пациента и опыта обследующего врача [19].
Но наиболее достоверным способом будет являться лапароскопическая диагностика, которая проводится при отсутствии достаточно информативности неинвазивных методов диагностики, а также отсутствии положительной динамики в лечении пациента.
Выводы. Таким образом, существуют различия течения и диагностики острого аппендицита в зависимости от возраста пациента. Так, у детей первого года жизни острый аппендицит встречается крайне редко и протекает с деструктивными изменениями. У детей среднего и старшего возраста диагностировать воспаление червеобразного отростка легче, но и встречаемость острого аппендицита у них чаще из-за достаточного развития червеобразного отростка и его лимфоидной ткани.
Также существует зависимость размера диаметра основания червеобразного отростка от возраста. У детей старшего возраста (14–16 лет) нормальный диаметр основания отростка практически в 2 раза превышает диаметр у детей младшей возрастной группы (1–3 года).
Для диагностики острого аппендицита наиболее универсальным методом является УЗИ. Однако стоит учитывать, что червеобразный отросток не всегда может визуализироваться на УЗИ, в таких случаях возможно проведение КТ.
Стоит отметить, что результаты УЗИ/КТ не является окончательным диагнозом. Эти методы диагностики лишь помогают врачу-хирургу в его постановке. Поэтому, диагностирование острого аппендицита у детей должно также включать пальпацию живота, анализ симптоматики и развития заболевания, результаты общего анализа крови.
Литература:
- Wesson, D. E. Acute appendicitis in children: Clinical manifestations and diagnosis [Electronic resource] / D. E. Wesson, M. L. Brandt, M. E. Lopez // UpToDate. — Mode of access: https://ru.scribd.com/document/437849534/Acute-Appendicitis-in-Children-Management-UpToDate. — Date of access: 21.09.2021.
- Аверин, В. И. Острый аппендицит у детей первого года жизни / В. И. Аверин, Л. Г. Дмитракова // Мед. журн. — 2005. — № 3. — С. 31–32.
- Khan, R. A. Beware of neonatal appendicitis / R. A. Khan, P. Menon, K. L. Rao // J. of Indian Assoc. of Pediatr. Surg. — 2010. — Vol. 15, № 2. — P. 67–69. doi: 10.4103/0971–9261.70646.
- Катько, В. А. Аппендицит у детей: история и современный взгляд на проблему / В. А. Катько, В. М. Черевко // Мед. журн. — 2018. — № 4. — С. 142–147.
- Алекберзаде, А. В. Острый аппендицит: учеб.-метод. пособие для студентов мед. вузов / А. В. Алекберзаде, Е. М. Липницкий; Первый Моск. гос. мед. ун-т им. И. М. Сеченова. — М., 2017. — С. 4.
- Anatomy, Abdomen and Pelvis, Appendix [Electronic resource] / B. D. Hodge, S. Kashyap, A. Khorasani-Zadeh // StatPearls [Internet]. Treasure Island (FL): StatPearls Publishing. — Mode of access: https://www.ncbi.nlm.nih.gov/books/NBK459205/. — Date of access: 09.09.2021.
- Rondelli, D. The early days in the history of appendectomy [Electronic resource] / D. Rondelli // Hektoen Int.: J. of Med. Humanities. — 2013. — Vol. 5, Iss. 3. — Mode of access: https://hekint.org/2017/01/22/the-early-days-in-the-history-of-appendectomy/. — Date of access: 09.09.2021.
- Подкаменев, А. В. Эмбриология / А. В. Подкаменев, Ю. А. Козлов, А. В. Павлов // Непроходимость желудочно-кишечного тракта у детей: нац. рук. / под ред. Ю. А. Козлова, А. В. Подкаменева, В. А. Новожилова. — М., 2017. — Гл. 1. — С. 22, 26–29
- Appendix and cecum. Embryology, anatomy, and surgical applications / V. Schumpelick, B. Dreuw, K. Ophoff, A. Prescher // Surg. Clin. of North. Am. — 2000. — Vol. 80, № 1. — P. 295–318.
- Особенности клинической картины и диагностика аппендицита у детей до 3–5 лет // Болезни червеобразного отростка у детей: клиника, диагностика, хирургическая тактика и лечение: учеб. пособие для студентов, обучающихся по спец. «Педиатрия» и «Лечебное дело» / Иванов. гос. мед. акад., Каф. дет. хирург. болезней, анестезиологии, реаниматологии; сост.: И. С. Буров [и др.]. — Иваново, 2018. — C. 29–35.
- Jorge, A. Development of the vermiform appendix in children from different age ranges / A. Jorge, J. R. Ferreira, Y. G. Pacheco // Braz. J. Morphol. Sci. — 2009. — Vol. 26, № 2. — P. 68–76.
- Sonographic appearance of the normal appendix in children / A. Ozel [et al.] // J. of Clin. Ultrasound. — 2011. — Vol. 39, № 4. — P. 183–186.
- The immunology of the vermiform appendix: a review of the literature / I. A. Kooij, 1 S. Sahami, S. L. Meijer, C. J. Buskens, A. A. te Velde // Clin. and Exp. Immunol. — 2016. — Vol. 186, Iss. 1. — P. 1–9. doi: 10.1111/cei.12821.
- Червеобразный отросток (эмбриогенез, варианты расположения, кровоснабжение, иннервация, лимфатическая система, функция) // Болезни червеобразного отростка у детей: клиника, диагностика, хирургическая тактика и лечение: учеб. пособие для студентов, обучающихся по спец. «Педиатрия» и «Лечебное дело» / Иванов. гос. мед. акад., Каф. дет. хирург. болезней, анестезиологии, реаниматологии; сост.: И. С. Буров [и др.]. — Иваново, 2018. — С. 10–14.
- Острый аппендицит у детей: федерал. клин. рекомендации / Рос. Ассоц. дет. хирургов; гл. ред. В. М. Розинов; разраб.: А. Ю.
- Бовтюк, Н. Я. Острый аппендицит: учеб.-метод. пособие / Н. Я. Бовтюк, Н. Е. Николаев, О. В. Попков; Белорус. гос. мед. ун-т, Каф. общ. хирургии. — Минск: БГМУ, 2011. — 27 с.
- Ultrasonography of normal and abnormal appendix in children / N. H. Park [et al.] // World J. of Radiol. — 2011. — Vol. 3, № 4 — P. 85–89.
- Алекберзаде, А. В. Острый аппендицит: учеб.-метод. пособие для студентов мед. вузов / А. В. Алекберзаде, Е. М. Липницкий; Первый Моск. гос. мед. ун-т им. И. М. Сеченова. — М., 2017. — С. 16.
- Савинова, О. В УЗИ в диагностике аппендицита / О. В. Савинова // Новости лучевой диагностики. — 2001. — № 1–2. — С. 65–67.

