Прогрессирующая мультифокальная лейкоэнцефалопатия (ПМЛ) — редкое демиелинизирующее заболевание головного мозга, вызываемое полиомавирусом человека 2 (JC-вирус) на фоне иммунодефицита. Впервые вирус был обнаружен и описан в 1971 году. На данный момент заболевание встречается у 5 % пациентов больных СПИДом. Кроме того, заболевание может возникать после применения иммунносупрессивных препаратов, трансплантации органов и тканей, при опухолях системы крови — таких как болезнь Ходжкина, хронический лимфолейкоз, у больных рассеянным склерозом, находящихся на лечении натализумабом, при аутоиммунных воспалительных процессах.
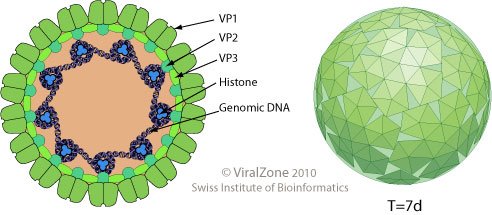
Рис. 1: JC-вирус. Строение.
ПМЛ — оппортунистическая инфекция, которая встречается в равной степени как у мужчин, так и у женщин, как правило, старше 50 лет. Предполагается, что около 80 % людей являются носителями JC-вируса. Вирус JC попадает в организм человека как воздушно-капельным, так и фекально-оральным путем. Первичное инфицирование не проявляется никакой симптоматикой, в дальнейшем вирус продолжает находится в организме в латентном состоянии. Персистенция вируса наблюдается в стволовых клетках костного мозга, эпителиальных клетках почек, а также в лимфоидных органах. Человек может в течение всей жизни являться носителем JC-вируса и не знать об этом. Если никакие иммуносупрессорные факторы не оказывают влияние на организм, то заболевание может и не проявиться. Однако в условиях иммунодефицита вирус реактивируется, при этом основная роль принадлежит состоянию Т-клеточного иммунитета. Происходит генетическая перестройка вирусного генома, после чего вирус способен проникать в центральную нервную систему, инфицировать олигодендроциты, вызывая их гибель. Патоморфологическим проявлением этого процесса являются множественные очаги демиелинизации без признаков воспаления, выявляемые на МРТ головного мозга. Их наибольшее количество наблюдается в полушариях ГМ, стволе и мозжечке.
Клиническая картина может иметь подострое (несколько дней) и затяжное развитие (несколько недель). Как правило, отсутствуют признаки инфекции, а также общемозговые и менингеальные симптомы. Типичный вариант течения болезни характеризуется следующим симптомокомплексом:
- Психопатические нарушения: отмечаются изменения характера, поведения, лабильность эмоциональной сферы, больные агрессивны, вспыльчивы, для них характерна подозрительность, настороженность, определяется ослабление памяти, внимания, мышления.
- Пирамидные нарушения– чаще всего проявляются в виде центрального гемипареза.
- Соматосенсорные расстройства — в виде парестезии.
- Мозжечковые нарушения — атаксия, дисметрия.
- Нарушения зрения — гемианопсия.
- Нарушения высших мозговых функций — апраксия, афазия.
- Эпилептические припадки.
Сочетание вышеперечисленных симптомов зависит от локализации очагов поражения, в связи с чем заболевание имеет вариабельное течение.
Летальный исход, как правило, наступает в течение 10–12 месяцев от начала появления клинических симптомов.
ПМЛ необходимо дифференцировать с оппортунистическими инфекциями ЦНС. Главным образом — с церебральным токсоплазмозом. По статистике, токсоплазмоз чаще встречается у мужчин, средний возраст — 30–40 лет. Частота встречаемости токсоплазмоза у пациентов больных СПИДом составляет 25–80 %, что выше по сравнению с частотой встречаемости ПМЛ при СПИДе. Общим признаком с ПМЛ является то, что заражение происходит алиментарным путем, после чего возбудитель находится в организме в латентном состоянии и реактивируется при наличии выраженной иммуносупрессии. Как правило, токсоплазмоз начинается постепенно, с общеинфекционных признаков, таких как слабость, недомогание, повышение температуры тела до 38–40°С, озноб, которые присутствуют в течение 1–2 месяцев. После этого появляются психические нарушения, очаговые неврологические симптомы схожие с таковыми при ПМЛ. Однако, для клинической картины церебрального токсоплазмоза также характерно наличие общемозговых и менингиальных симптомов. Заболевание может протекать и с молниеносным развитием очаговой неврологической симптоматики — в течение нескольких недель. При проведении КТ и МРТ также обнаруживаются некоторые отличия: при ПМЛ выявляются множественные ассиметричные очаги, без отека и смещения прилежащих структур; при церебральном токсоплазмозе — одиночные или множественные очаги с кольцевидной тенью, накапливающие контраст на периферии, со смещением прилежащих структур.
Также необходимо проведение дифференциальной диагностики ПМЛ со стадией обострения рассеянного склероза. Основываться исключительно на клиническую картину не представляется возможным, так как многие симптомы могут наблюдаться как при обострении РС, так и при ПМЛ. Для постановки диагноза необходимо провести МРТ головного мозга с контрастным усилением водорастворимыми парамагнитными веществами на основе гадолиния. В случае развития ПМЛ на МРТ выявляются гиперинтенсивные очаги в лобных, затылочных и реже в теменных и височных долях. Также может поражаться вещество ствола головного мозга и мозжечка, очень редко-таламус и спинной мозг. В 40 % случаев при ПМЛ в очагах поражения может гетерогенно накапливаться контрастное вещество, при этом масс-эффект отсутствует. В отличие от ПМЛ, при обострении рассеянного склероза очаги будут накапливать контрастное вещество. Очаги будут иметь преимущественно вытянутую форму и располагаться перивентрикулярно, образуя пальца Доусона.
Также существуют дополнительные методы исследования, позволяющие более достоверно верифицировать диагноз и проводить дифференциальную диагностику:
‒ Иммунохимическая методика определения активности интратекального синтеза IgG которая присутствует примерно у 95 % пациентов с РС.
‒ ПЦР исследование спиномозговой жидкости которое выявляет ДНК вируса JC, однако антиретровирусная терапия у больных СПИДом снижает достоверность анализа до 58 %.
‒ Специфический анализ крови на наличие антител к JC-вирусу.
На сегодняшний день специфического лечения ПМЛ не разработано. Применяется исключительно симптоматическая и поддерживающая терапия. Используют следующие группы лекарственных препаратов: противовирусные, цитостатики, антагонисты серотониновых рецепторов, а также трансплантацию стволовых клеток костного мозга.
Возможность возникновения ПМЛ необходимо учитывать при назначении иммуносупрессивной терапии. Так, например, согласно стандарту оказания медицинской помощи больным с рассеянным склерозом, перед назначением препаратов типа натализумаб необходим контроль уровня антител к JC-вирусу, с повторным исследованием этого показателя каждые 6 месяцев.

