Медицинская наука добавляет годы жизни…
NN
По данным ВОЗ, бешенство является десятой по значимости причиной смерти людей в структуре инфекционных болезней и регистрируется более чем в 150 странах. Бешенство является острой природно-очаговой инфекцией и представляет огромную опасность. Ежегодно в мире от этой болезни погибает более 55 тысяч человек.
В настоящее время бешенство остается одной из важнейших проблем, как здравоохранения, так и ветеринарии. Его эпидемиологическая значимость определяется абсолютной летальностью, повсеместным распространением, прямой связью с заболеваниями среди животных, уровнем социально-экономического развития государства и организацией антирабической помощи населению.
В Российской Федерации ежегодно регистрируется от 4-х до 22-х случаев заболевания. Вместе с тем, за медицинской помощью, в связи с нападением животных каждый год обращается от 250 до 450 тысяч человек. К сожалению, в последние годы отмечается ухудшение ситуации, связанной с бешенством среди животных, увеличивается число неблагополучных пунктов.
Необходимо отметить, что более половины случаев заболеваний гидрофобией в последние годы связано с нападением диких животных, что отличает эпидемический процесс бешенства на современном этапе от наблюдений в начале прошлого столетия, когда 87,5 % заболевших подвергались нападению собак. Вместе с тем, при анализе обращений за антирабической помощью, установлено, что наиболее часто население подвергается нападению бродячих животных (собак) в населенных пунктах, число случаев бешенства среди которых с 1990 года выросло в 5,3 раза. На протяжении последних 2-х лет наблюдается тенденция к росту показателей заболеваемости.
Бешенство (гидрофобия) — острая инфекционная вирусная болезнь, возникающая после попадания на поврежденную кожу и слизистую слюны инфицированного животного и характеризующаяся развитием специфического энцефалита со смертельным исходом. Относится к одной из 12 особо опасных инфекций (т. к. прогноз при заболевании заведомо неблагоприятный с неизбежной летальностью).
Этиология — вирус Neuroiyctes rabid, относится к группе миксовирусов рода Lyssavirus семейства Rhabdovtridae. Имеет форму винтовочной пули, размеры от 90–170 до 110–200 нм, содержит однонитевую РНК.
Вирус устойчив к фенолу, замораживанию, антибиотикам. Разрушается кислотами, щелочами, нагреванием (при 56°С инактивируется в течение 15 мин, при кипячении — за 2 мин. Чувствителен к ультрафиолетовым и прямым солнечным лучам, к этанолу к высушиванию. Вирус патогенен для большинства теплокровных животных и птиц. Различают уличный (циркулирующий в природе) и фиксированный вирус бешенства, поддерживаемый в лабораториях. Фиксированный вирус не выделяется со слюной и не может быть передан во время укуса. Быстро инактивируется сулемой (1:1000), лизолом (1–2 %), карболовой кислотой (3–5 %), хлорамином (2–3 %).
Вирус патогенен для большинства теплокровных животных и птиц. Различают уличный (циркулирующий в природе) и фиксированный вирус бешенства, поддерживаемый в лабораториях. Фиксированный вирус не выделяется со слюной и не может быть передан во время укуса.
Патогенез.После внедрения через поврежденную кожу или слизистые вирус бешенства распространяется по нервным стволам центростремительно, достигает центральной нервной системы, а затем опять-таки по ходу нервных стволов центробежно направляется на периферию, поражая практически всю нервную систему. Таким же периневральным путем вирус попадает в слюнные железы, выделяясь со слюной больного.
Нейрогенное распространение вируса доказывается опытами с перевязкой нервных стволов, которая предупреждает развитие болезни. Тем же методом доказывается центробежное распространение вируса во второй фазе болезни. Скорость распространения вируса по нервным стволам составляет около 3 мм/ч.
Достигая головного мозга, вызывает в нем отек, кровоизлияния, дегенеративные и некротические изменения нервных клеток). Разрушение нейронов наблюдается в коре большого мозга и мозжечка, в зрительном бугре, подбугорной области, в черном веществе, ядрах черепных нервов, в среднем мозге, базальных ганглиях и в мосту мозга. Однако максимальные изменения имеются в продолговатом мозге, особенно в области дна IV желудочка. Вокруг участков пораженных клеток появляются лимфоцитарные инфильтраты (рабические узелки). В цитоплазме клеток пораженного мозга (чаще в нейронах аммонова рога) образуются оксифильные включения (тельца Бабеша-Негри), представляющие собой места продукции и накопления вирионов бешенства
Эпидемиология.Бешенство- типично зоонозная инфекция. Основным источником и резервуаром вируса бешенства являются больные дикие плотоядные животные (волки, енотовидные собаки, шакалы, лисы), а из домашних животных собаки, кошки, а в странах Америки — летучие мыши. Болеть могут также ежи, лоси, рыси, медведи. Заражение животных и человека происходит при укусе, а в ряде случаев и при ослюнении бешеным животным, а также при ранении предметами загрязненными слюной или мозгом бешеных животных. От человека к человеку инфекция, как правило не передается. Однако со слюной больного вирус выделяется во внешнюю среду, поэтому при укусах и ослюнении больным окружающих лиц показано проведение антирабичесикх прививок.
Различают эпизоотии бешенства природного и городского типов. Полагают, что природные эпизоотии среди лисиц объясняют нарушением биологического равновесия; увеличение лисиц из-за обилия питания, сокращения охоты на них, ограничение численности естественных врагов (волков, золотистых орлов и т. д.).Возможно, среди лисиц циркулирует генетически измененные штаммы уличного вируса бешенства Естественными являются природные эпизоотии бешенства, поддерживаемые дикими плотоядными животными из семейства собачьих (волки, енотовидные собаки, лисицы, шакалы),куньих (скунсы, куницы, барсуки, ласки, хорьки, горностаи), кошачьих (дикая кошка, рысь), виверовых (генеты, мангусты, виверы) и рукокрылых (вампиры, насекомоядные и плотоядные летучие мыши). В городских очагах источником Б. являются бродячие или безнадзорные животные (собаки, кошки). Для эпизоотии бешенства городского типа незыблемыми считаются следующие положения; всегда острое клиническое течение болезни со смертельным исходом, выделение вируса в окружающую среду лишь через слюнные железы в последние 7–8 дней инкубационного периода и в продолжении болезни передача инфекции путем укуса. При оценке роли отдельных видов животных следует учитывать, что бешенство собак и кошек в ряде случаев может протекать в стертой или даже бессимптомной форме.
Анализ материалов показывает, что около 53 % заболевших в нашей стране людей своевременно не обратились за мед. помощью и не получали антирабические прививки. Локализация укуса имеет решающее значение в частоте заболеваемости — в 40–43 % верхние конечности; 15–17 — голова, лицо. 32 % — нижние конечности; 8–13 % — туловище. Основной источник бешенства для человека — собаки, кошки, лисы. В разные годы эти показатели колеблются в нашей стране от 82 до 96 %.
Иммунитет. Естественный иммунитет к бешенству существует у холоднокровных животных. Естественный приобретенный иммунитет к бешенству не известен, т. к. случаи выздоровления от бешенства достоверно не доказаны.
Клиническая картина. Продолжительность инкубационного периода при бешенстве обычно колеблется, но чаще составляет 30–90 дней (крайние сроки от 10–12 дней до года). У собаки инкуб. период 7–10 дней,т. е. он короче и их достаточно наблюдать до 10 дней, а там уже видно, заболела она или нет. Скорость течения болезни и длительность периода инкубации зависит от площади раневой поверхности и близости к нервным окончаниям (кончики пальцев, лицо, промежность).Чем короче инкубационный период, тем быстрее течение болезни. Наиболее короткий инкубационный период наблюдается при укусах в лицо, голову, наиболее длинный — при одиночных укусах туловища и нижних конечностей. Он короче также при тяжелых повреждениях тканей и у детей. Во время инкуб. периода состояние больных как правило не страдает.
В течении заболевания выделяют продромальную стадию, стадию развившейся болезни (или стадию возбуждения), и стадию параличей, заканчивающуюся летальным исходом.
Продромальная стадия (ст. предвестников) длится 1–3 дня. Первые признаки болезни проявляются почти всегда на месте укуса, где ощущается зуд, тянущие и ноющие боли, невралгические боли по ходу нервов, ближайших к месту укуса. Рубец на месте укуса иногда слегка воспаляется и становится болезненным.
Отмечаются субфебрильная температура, общее недомогание, головная боль, сухость во рту, снижение аппетита. Появляется повышенная чувствительность к зрительным и слуховым раздражителям, гиперестезия, чувство стеснения в груди и глотке. Рано нарушается сон: появляются страшные сновидения, затем устанавливается бессонница. Самочувствие ухудшается. Больные испытывают беспричинный страх, тревогу, чувство тоски, появляются мысли о смерти. Появляются потливость, мидриаз, но реакция зрачков при этом сохраняется.
Первый клинически выраженный приступ болезни («пароксизм бешенства») -повышенной рефлекторной возбудимостью и резкой симпатикотонией) большей частью развивается внезапно под влиянием какого- либо раздражения. Приступ характеризуется внезапным вздрагиванием всего тела, руки вытягиваются вперед и дрожат, голова и туловище отклоняются назад. Приступ длится несколько секунд, сопровождаясь чрезвычайно болезненными спазмами мышц глотки, приводящими к одышке инспираторного типа. Вдох затруднен, со свистом. Лицо цианотично, выражает страх и страдание, взгляд устремлен в одну точку. Больной мечется, умоляет о помощи. Часто наблюдаются икота, рвота. Во рту скапливается вязкая слюна, сильная потливость, тахикардия. Такие приступы кратковременны, но они часто следуют друг за другом и могут быть вызваны самыми незначительными раздражителями, среди которых часто на первое место ставится колебания воздуха (сквозняк, открывание двери на расстоянии 3–4 метров от больного). Аналогичные явления вызывает попытка сделать глоток воды. Затем судороги начинают возникать только при виде воды или даже упоминании о ней. (гидрофобия). Вызвать приступ могут также: яркий свет (фотофобия), громкий разговор (акустикофобия) прикосновение к коже, поворот головы, кашель, натуживание и др. Через день-два слюна становится более жидкой и обильной, которую больной не заглатывает, а непрерывно сплевывает или она стекает по подбородку Усиливается потоотделение, учащается рвота. Возбуждение нарастает, появляются зрительные и слуховые галлюцинации. Иногда возникают приступы буйства с агрессивными действиями. Если за 2–3 дня второй стадии больной не скончался от внезапно наступившего паралича дыхательного или сосудодвигательного центров, то заболевание на 12–20 часов до смерти переходит в паралитическую стадию. Поражения нервной системы при Б. не имеют строгой специфичности и чрезвычайно разнообразны по локализации, распространенности и срокам появления. Они носят характер парезов, параличей черепных нервов или конечностей, параплегий. В одних случаях эти явления развиваются на верхних конечностях, далее распространяются на нижние, затем на бульбарные отделы, в других — наоборот. Часто развитие параличей идет по типу восходящего паралича Ландри. В качестве вариантов течения выделяют бульбарную форму, паралитическую (начинается с параличей) и мозжечковую с мозжечковыми расстройствами. Смерть наступает от паралича дыхательного центра и упадка сердечной деятельности. Общая продолжительность заболевания 3–7 дней.
Иногда заболевание без предвестников сразу начинается со стадии возбуждения или появления параличей. У детей бешенство характеризуется более коротким инкубационным периодом. Приступы гидрофобии и резкого возбуждения могут отсутствовать. Заболевание проявляется депрессией, сонливостью, развитием параличей и коллапса. Смерть может наступить через сутки после начала болезни. В качестве вариантов течения выделяют бульбарные, паралитические (типа Ландри), менингоэнцефалитические и мозжечковые формы болезни.
Лечение. Симптоматическое имеющее целью защитить больного от внешних раздражителей, снять повышенную возбудимость, поддержать нормальный водный баланс. В больших дозах вводят морфин, пантопон, аминазин, димедрол, хлоралгидрат в клизмах. Введение курареподобных препаратов, перевод на ИВЛ могут продлить жизнь на насколько дней. Больного бешенством госпитализируют в отдельную палату, максимально ограждают от различных внешних раздражителей. За больным устанавливается постоянное наблюдение.
Диагноз устанавливается на основании опроса, эпидемиологического, клинического и лабораторного исследования. При сборе анамнеза необходимо обратить внимание на возможность ослюнения без укуса, болевые ощущения в месте бывшего укуса в продромальном периоде болезни с эмоционально-психическим состоянием больного в этом периоде. Выясняется дальнейшая судьба животного (пало, находится под ветеринарным наблюдением, скрылось). При осмотре обращают внимание на наличие рубцов от бывших укусов, состояние зрачков, потливость, слюнотечение. Следует учитывать, что из-за длительного инкубационного периода больной может забыть о незначительных повреждениях или их осложнениях, особенно если контакт был с внешне здоровым животным в течение короткого промежутка времени. Наибольшее значение для диагноза имеет общая возбудимость, приступы гидро-, аэро-, акустикофобий, приступы бурного аффективного возбуждения с двигательным беспокойством, яростью, склонностью к агрессии. На 2-й, 3-й день болезни начинают развиваться вялые параличи и парезы различного характера и локализации. Очень существенна динамика клинических проявлений болезни, ее цикличность.
При дифференциальном диагнозе необходимо учитывать столбняк, истерию, отравление атропином, энцефалиты, лиссофобию.
Для столбняка характерен тонический спазм мускулатуры, на фоне которого под влиянием различных раздражителей возникают приступы тонических судорог, тризм и опистотонус. После приступа тонус мышц остается повышенным. Мышцы кистей и стоп в судорожный припадок не вовлекаются. Сознание сохранено, бреда и галлюцинаций нет.
При энцефалитах (летаргическом, полиомиелите и др.) до развития паралитической фазы отсутствует стадия возбуждения, сочетающаяся с гидрофобией, аэрофобией и выраженной симпатикотонией
Лиссофобия (боязнь заболеть бешенством) возникает чаще всего у психопатических личностей. Основное отличие от бешенства — отсутствие вегетативных расстройств (мидриаз, потливость, тахикардия и др.) и динамики клинических проявлений. Аэрофобии как правило нет, в состоянии наркоза все основные симптомы полностью исчезают.
Отравления препаратами исключают на основании тщательно собранного анамнеза и отсутствия характерной цикличности болезни. Приступы белой горячки не сопровождаются ни водобоязнью, ни судорогами
Профилактика включает выявление и уничтожение животных — источников возбудителя инфекции и предупреждение заболевания человека бешенством после инфицирования. Комплекс мер по борьбе с эпизоотией бешенства среди домашних плотоядных составляет: обязательная регистрация собак и профилактическая их иммунизация, отлов бродячих собак и кошек, лабораторная диагностика каждого случая заболевания, карантин и другие меры в очаге заболевания, санитарно-ветеринарная пропаганда.
Борьба с эпизоотиями природного типа бешенства имеет целью сокращение числа животных, являющихся резервуаром инфекции.
Антирабическая помощь состоит из местной обработки раны (неспецифическая), введения АРВ или одновременного введения АРВ и АИГ(специфическая). Профилактику бешенства проводят в рабиологических центрах и (или) в травмпунктах, хирургических отделениях поликлиник. Частота ран после укусов животных колеблется от 0,6 % до 2,5 % от общего числа случайных ранений и может достигать 3 % всех обращений за мед. помощью. Характерными особенностями ран после укусов является значительная степень повреждения тканей и бактериальная обсемененность раны содержимым из ротовой полости животных. Вследствие этого часто отмечается развитие местных гнойных осложнений и случаев сепсиса, вялое течение раневого процесса, а также и причиной развития бешенства
Классификация укушенных ран:
– ссадины, царапины (не проникающие глубже кожи), нагнаиваются редко;
– поверхностные раны (открывающиеся в подкожную клетчатку);
– глубокие (с повреждением фасции);
Местная обработка чрезвычайно важна и ее необходимо проводить немедленно и как можно раньше после укуса и повреждения. ПХО начинают с туалета — раневую поверхность обильно промывают водой с мылом (или детергентом), а края ее обрабатывают 70-гр. Спиртом или 5 % настойкой йода, глубокие укушенные раны промывают струей мыльной воды с помощью катетера. ПХО проводится под местной инфильтрационной анестезией. После ревизии раны и удаления инородных тел, все погибшие, нежизнеспособные и пропитанные воспалительным участки раны иссекают, проводят тщательные гемостаз. При необходимости ко дну раны проводят хлорвиниловый дренаж диаметром от 0,3 до 1,0 см. с выведением через отдельные разрезы и фиксируют к коже.
Все раны нанесенные животными в течении первых 3-х суток не иссекаются и не зашиваются, кроме тех, которые требуют специального мед. вмешательства по жизненным показаниям:
– по косметическим показаниям (наложение кожных швов на раны лица;
– обширных ранах (несколько наводящих кожных швов после предварительной обработки);
– прошивание кровоточащих сосудов в целях остановки наружного кровотечения;
При наличии показаний к применению АИГ его используют в первые 3 дня после травмы и перед наложением первичных швов. Как можно большую часть рекомендованной дозы АИГ следует вводить путем орошения раны или инфильтрации тканей вокруг нее. Если анатомическое расположение повреждения (кончики пальцев, лицо и др.) не позволяют ввести всю рекомендованную дозу АИГ в ткани вокруг раны, то остаток вводят в/м (локализация введения должна отличаться от места инокуляции АРВ — (верхняя часть бедра, предплечье мышцы ягодицы, верхнее-лопаточная область). АИГ должен быть введен в течение часа. Макс. сут. доза АИГ не должна превышать 30 мл.
По мере очищения раны через несколько дней производят наложение первично–отсроченных швов иссекая по необходимости имеющиеся в ране участки некроза и измененной ткани. Если в ходе операции удается иссечь все нежизнеспособные ткани, завершают операцию наложением повязки с растворами антисептиков. При постановке дренажа промывание осуществляется два раза в день (фурациллин, раствор борной кислоты,2 % содой). Удаление дренажей и швов производят на 9–10 день после операции при полном клиническом заживлении раны. При развитии в области раны гнойных осложнений, швы распускают и дальнейшем ведут рану под повязками с гипертоническим раствором и протеолитическими ферментами, борной кислотой, хлогексидином.
Только через 24 часа после последней инъекции АИГ назначается курс АРВ, во избежание утяжеления состояния присоединившейся в течении суток анафилактической реакции и местной аллергической реакции.
Обязательным условием активного хирургического лечения ран после укусов является антибактериальная терапия. Выделяемая из ран микрофлора (Pasteurella malticida, St. aureus, S viridans, анаэробы) обладают наибольшей чувствительностью к полусинтетическим пенициллинам (оксациллин, карбенициллин, азлоциллин), линкозамидам (клиндамицин, линкомицин), цефалоспоринам. Общую антибактериальную терапию проводят в течение 7 дней после операции, дополняя в первые дни местной антибактериальной терапией, которая заключается в выполнении медикаментозных новокаиновых блокад с указанными препаратами.
После местной обработки немедленно начинают лечебно-профилактическую иммунизацию.
Иммунизация бывает профилактической и лечебно-профилактической.
С профилактической целью иммунизируют лиц, работа которых связана с риском заражения — сотрудников лабораторий, работающих с уличным вирусом бешенства, ветеринаров, охотников, мясников, собаколовов, работников бойни, таксидермистов.
Таблица 1
Схема профилактической иммунизации
|
Первичная иммунизация |
Три инъекции АРВ по 1,0–0, 7, 30 день |
|
Первая ревакцинация |
Через год — одна инъекция АРВ 1,0 |
|
Следующая ревакцинация |
Через каждые три года— одна инъекция АРВ по 1,0 |
Противопоказания к профилактической иммунизации: — острые инфекционные и неинфекционные заболевания, хр. Заболевания в стадии обострения или декомпенсации (прививки проводятся не ранее одного месяца после выздоровления (ремиссии);
– системные аллергические реакции на предшествующее введение данного препарата (генерализованная сыпь, отек Квинке);
– аллергическая реакция на антибиотики гр. Аминогликозидов;
– беременность;
Иммунизацию людей доноров при производстве АИГ проводят по схеме на 0,3,7,14,30,90 день.
Лечебно-профилактическая иммунизация показана при всех укусах, царапинах, ослюнении кожи и слизистой оболочки явно бешенными, подозрительными на бешенство и неизвестными животными, включая хищных птиц; при ранении предметами загрязненным им слюной или мозгом бешенных или подозрительных на бешенство животных и людей (вскрытие трупов, разделка туш и др.); при укусах через одежду, если она проколота или разорвана зубами, или укусах через тонкую или вязанную одежду. Дозы и схемы иммунизации одинаковы для детей и взрослых. Курс лечения назначают независимо от срока обращения пострадавшего за мед. помощью, даже через несколько месяцев после контакта с больным, подозрительным на бешенство и неизвестным животным. Наблюдение в течении 10 дней устанавливается только за собаками и кошками. Если есть эта возможность, то курс прививок АРВ будет условным(это 2–4 инъекции, проводимые лицам, укушенным внешне здоровыми животными, находящимися под наблюдением). При укусах, царапинах, ослюнении слизистых и кожных покровов явно бешенными или подозрительными на бешенство животными, а также внешне здоровыми животными, за судьбой которых нельзя проследить (дикие животные, бродячие собаки и кошки) назначают безусловный курс антирабической вакцинации. Это обусловлено тем, что в слюне животных вирус бешенства обнаруживается за 3 суток до развития заболевания. Прививки проводят также при ослюнении и повреждениях, нанесенных человеком, страдающим гидрофобией.
Основным критерием при определении курса прививок в указанных случаях является тяжесть укуса и его локализация. При множественных укусах тела, при любых укусах наиболее опасной локализации (лицо, голова, шея, кисти, пальцы рук и стоп промежности, гениталий), ослюнении поврежденных слизистых оболочек, при любых укусах, нанесенных дикими плотоядными животными (волки, лисы, шакалы и др.) и неизвестными полевыми грызунами (т. к. грызуны поддерживают циркуляцию вируса) в местностях неблагополучных по бешенству, назначают комбинированные прививки — однократное введение антирабической сыворотки или гамма-глобулина с последующим курсом прививок антирабической вакциной.
Антирабические препараты
Вакцина антирабическая культуральная концентрированная инактивированная сухая штамма вируса бешенства Внуково 32. (КОКАВ) С 1994 г. Антирабическая вакцина позволила сократить курс вакцинации до 6 в/м инъекций и уменьшить разовую прививочную дозу до 1 мл. Предназначена для профилактической и лечебно-профилактической иммунизации людей. Вакцина индуцирует выработку иммунитета против Б. 1 лоза (1 мл.) содержит не менее 2,5 МЕ. Содержимое растворяют в 1мл воды для инъекций и вводят медленно в/м в дельтовидную мышцу. Вакцинированный должен находиться под наблюдением не менее 30 минут Во время антирабических прививок и в течение 2-х месяцев с момента их окончания категорически запрещается проведение других профилактических прививок. Лечебные сыворотки вводятся только по витальным показаниям. Никогда не следует вводить вакцину в ягодичную область.
АРВ вводится только через 24 часа после последней инъекции антирабического гамма-глобулина.
Прививки не назначаются, когда возможность инфицирования исключается:
а) при укусах через неповрежденную плотную или многослойную одежду;
б) при ранении нехищными птицами;
в) при укусах неизвестными синантропными грызунами в местностях эпизоотически благополучных по бешенству;
г) при случайном употреблении молока или мяса бешенных животных;
д) при укусе, ослюнении или нанесении царапин, животными за 10 и более дней до заболевания последних;
е) если в течение 10 дней после укуса, ослюнении или нанесении царапин животное остается здоровым;
ж) при ослюнении или укусах легкой или средней тяжести, нанесенными здоровыми в момент укуса или оцарапания животными при благополучных данных (эпизоотическое благополучие местности, изолированное содержание, укус, спровоцированный самим пострадавшим, вакцинированное против бешенства животное). Однако за животным обязательно устанавливается ветеринарное наблюдение в течение 10 дней с тем, чтобы немедленно начать прививки пострадавшему при обнаружении у животного первых подозрительных признаков заболевания, его гибели или исчезновении;
з) при спровоцированном ослюнении неповрежденной кожи неизвестными домашними животным в местностях стойко благополучных по бешенству;
и) в случае контакта с больным бешенством человеком, если не было явного ослюнения слизистой оболочки или повреждения кожи;
к) лицам, заболевшим бешенством, прививки АРВ не делают.
Для лиц, получивших ранее полный курс лечебно-профилактических или профилактических прививок с окончания которого прошло не более года, назначают три инъекции вакцины по 1,0 на 0,3,7 день; если прошёл год и более или был проведен неполный курс иммунизации АРВ, то по 1,0 на),3,7,14,30,90 день
В случаях проведения вакцинотерапии на фоне приема кортикостероидов и иммунодепрессантов определение уровня антител является обязательным. При отсутствии антител (менее 1:60) проводится дополнительный курс лечения. Прививающийся должен знать, что ему запрещается употребление каких-либо спиртных напитков в течение всего курса прививок и 6 месяцев после его окончания. Следует также избегать переутомления, переохлаждения, перегревания.
Антирабический иммуноглобулин (АИГ) назначается для создания кратковременного (на 2–3 недели), пассивного иммунитета достаточного для того чтобы по окончании срока действия заработал активный, который достигается введением АРВ, т. к. нейтрализует вирус Б. как in vitro, так и in vivo. Вся доза АИГ вводится в один день. Наиболее эффективно введение в первые 2 -3 суток после укуса. Различают гетерологичный АИГ (лошадиный) который назначается в дозе 40 МЕ/кг массы тела, и гомологичный (человеческий) в дозе 20 МЕ/кг. Доза рассчитывается по формуле:
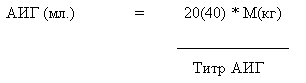
Используется для комбинированной иммунизации против бешенства при:
– ослюнении поврежденных кожных покровов: царапины, повреждения, укусы головы, лица, шеи, кисти, пальцев рук и ног, промежности, гениталий;
– ослюнении слизистых оболочек с повреждением и без повреждения;
– множественные укусы и повреждения любой локализации;
– одиночные глубокие укусы и царапины, нанесенные дикими животными, дикими плотоядными, летучими мышами и грызунами;
Гетерологичный АИГ является белковой фракцией иммунной сыворотки крови лошади и поэтому перед его введением проверяют чувствительность к чужеродному белку в обязательном порядке с выполнением внутрикожной пробы с разведенным 1:100 ИГ, который в дозе 0,1 вводят внутрикожно в сгибательную поверхность предплечья. Если через 20–30 минут отек и покраснение в месте введения менее 1 см. реакция отрицательная и в подкожную клетчатку плеча вводят 0,7 мл разведенного 1:100 ИГ. Если через 30 мин. реакция отрицательная, то дробно в три приема с интервалом через 10–15 мин. вводят всю рассчитанную дозу ИГ в течение одного часа путем инфильтрации вокруг ран и в глубине раны, остаток ИГ вводят в/м в места отличные от введения АРВ (мышцы ягодиц, верхняя часть бедра, предплечье).
Перед первой инъекцией рекомендуется парентеральное введение антигистаминных препаратов (супрастин, димедрол и др.) При введении АИГ всегда должны быть наготове растворы 0,1 % 0,3–1,0 мл адреналина, 5 % 0,2–1,0 мл. эфедрина. Для предупреждения осложнений аллергической природы после введения ИГ необходимо назначит перорально антигистаминные препараты (дипразин, фенкарол и др.) в возрастной дозировке 2 раза в сутки в течение 7–10 дней.
Пациенту, который получил в течение ближайших 24 часов ПСС, АИГ вводят без предварительной постановки внутрикожной пробы. После введения мед. наблюдение обязательно в течение часа.
После введения АИГ могут наблюдаться следующие осложнения наступающие на 1–2 сутки:
– местная аллергическая реакция — незначительная припухлость, краснота, зуд, увеличение регионарных л/у
– общая — недомогание, головная боль, слабость, повышение температуры тела;
– при появлении неврологической симптоматики необходима срочная госпитализация;
– анафилактический шок;
Сывороточная болезнь обычно наступает на 6–8 сутки.
Меры медицинской помощи при возникновении осложнений: при появлении признаков шока прежде всего необходимо прекратить введение вызвавшего шок вещества и принять меры для недопущения его дальнейшего поступления в организм. С этой целью накладывают жгут на конечность (если в нее вводился препарат) проксимальнее места инъекции, Последнее обкалывают 0,2–0,5 мл.0,1 % р-ра адреналина (в 3 -5 мл 0,9 % натрия хл.) и кладут на него лёд, Больному придают горизонтальное положение с низко опущенной головой, снимают с него стесняющую одежду, энергично согревают (тёплое одеяло, грелки к конечностям, чай с сахаром) Адреналин помимо места инъекции немедленно вводят п/к в количестве 0,3 -1,0 мл., а в тяжелых случаях в/в медленно. При недостаточном эффекте введение адреналина можно повторить через 10–15 минут. При очень тяжелом состоянии показано капельное в/в введение 0,2 % р-ра норадреналина или 1 % р-ра мезатона в 200–500 мл. 5 % р-ра глюкозы (из расчета 3–5 мл препарата на 1 литр) со скоростью 50–60 капель в минуту. Одновременно в/м вводят один из антигистаминных препаратов: димедрол 1 % от 0,1 до 2 мл., дипразин (2,5 % р-р от 0,3 до 1,0мл, супрастин (2 %р-р) от 0,3 до 2 мл.(в зависимости от возраста).
Необходимо обеспечить больному доступ свежего воздуха, давать кислород, ввести п/к кордиамин, кофеин, а при острой сердечной недостаточности — в/в коргликон от 0,1–1,0 мл медленно в 10–20 мл 20 % р-ра глюкозы.При наличии астматического компонента вводят в/в эуфиллин (2,4 % р-р от 1, до 3,0 мл, в/м 24 % р-р до 1,0мл. Показаны также ингаляции бронхолитиков, которые чередуют с вдыханием кислорода. Нарушение дыхания или его остановка является показанием к в/в введению лобелина (1 %р-р от 0,1–0,5мл (медленно) или цититона.
С целью возбуждения симпатической НС, усиления выделения адреналина и уменьшения сосудистой проницаемости назначают СаСl в\в 10мл при отсутствии эффекта от указанных мероприятий нельзя медлить с назначением кортикостероидных гормонов, оказывающих мощное антиаллергическое действие. В\в вводят водорастворимый преднизолон (3 %р-р) из расчета 2–2,5 мг на кг массы тела в сутки в 20 % р-ре глюкозы или гидрокортизона (4мг/кг * сут.). По мере улучшения состояния переходят на пероральное применение гормонов постепенно снижая их дозу (на ¼-1/2 таблетки каждые 3–6 дней). С целью снижения аллергических реакций применяют также новокаин (в/в 0,25 % р-р по 1–10 мл) или 30 % р-р натрия тиосульфата (в/в по 5–50мл)
Профилактические мероприятия по Б. регламентируются следующими нормативными документами:
– (фед.)— приказ №297 от 7.10. 97 «О совершенствовании мер по профилактике заболеваемости людей бешенством»
– (респ)— приказ №23/3 от 08.01.98 г».О совершенствовании мер по профилактике заболеваемости людей Б».
– (респ)— приказ №403 от 03.06.96г. «О мероприятиях по профилактике Б. вреспублике Татарстан»
– СП 3.1.2627.10 от 06.05.10г. «Профилактика бешенства среди людей»
Центр антирабической помощи создается на базе одного ЛПУ, имеющего в своем составе травмпункт или травматологическое отделение. Руководитель — травматолог или хирург, назначается приказом гл. врача и подчиняется ему, деятельность центра осуществляется в тесном контакте с центрами госэпиднадзора, ветеринарной службой, обеспечивает единство при оказании лечебной, консультативной и профилактической помощи.
Обязаны:
– в течение 12 часов передать на каждого обратившегося телефонограмму, письменное «Экстренное извещение об инфекционном заболевании» ф 058/у, заполнить «Карту обратившегося за антирабической помощью «ф.045/у в центр госэпиднадзора;
– назначить и обеспечить проведение курса антирабической вакцинации, в том числе в выходные и праздничные дни;
– обеспечит госпитализацию следующих категорий пострадавших для проведения курса прививок (лиц, получивших тяжелые и множественные укусы и укусы опасной локализации, лиц, проживающих в сельской местности, прививающихся повторно, имеющих отягощенный анамнез);
– информировать центры госэпиднадзора в районе которого находится травмпункт, кабинет или хир.отделение, при переезде пострадавшего в другое место жительства;
– в случае возникновения поствакцинальных осложнений;
– о прививающихся, не закончивших курс;
– о каждом случае отказа от антирабических прививок;
– направлять копии всех заполненных карт обратившегося за антирабической помощью в центры ГЭН;
– обеспечивать непрерывность проведения курса АРВ по возможности одной серией вакцины;
– оформлять отказ от оказания антирабической помощи в виде расписки, заверенной двумя врачами и печатью ЛПУ;
– оформить и выдать справку о прохождении курса АР прививок и заполнить учетный лист прививочного свидетельства;
– вести учет поствакцинальных реакций и осложнений;
– определять потребность в АР препаратах и своевременно направлять заявки;
Итак, подводя итог важно обратить внимание на следующие актуальные вопросы:
Бешенство — это смертельное заболевание, которое можно предупредить. В арсенале у медицинских работников имеются достаточноэффективные лекарственные средства(вакцина и иммуноглобулин), однако они гарантируют защиту от заболевания бешенствомпри своевременном(счет идет на часы) обращениипострадавших кврачу (хирургу,травматологу).
Бешенство можно предупредить для чего следует знать и выполнять следующие правила поведения:
Необходимо соблюдать установленные правила содержания домашних животных (собак, кошек) и ежегодно в обязательном порядке представлять в ветеринарную станцию по месту жительства для проведения профилактических прививок против бешенства.
В случаях изменений в поведении домашнего животного, получения им повреждений от другого животного, смерти без видимых на то причин обязательно обратиться к ветеринарномуспециалистудля установления наблюдения или выяснения причины смерти животного.
Только врач (хирург, травматолог) оценит риск возможного заражениявирусом бешенства и назначит при необходимости прививочный курс.
Ни в коем случае не следует отказываться от назначенного лечения и самовольно прерывать его, это может привести к трагическим последствиям.
Все зависит только от нас! Наше здоровье — не исключение. Как и с какой ответственностью, мы будем относиться к себе, окружающим нас людям и животным, таким и будетрезультат.
Литература:
- Абаев Ю. К. Раневая инфекция в хирургии М.,2003 г. С.188–190.
- БМЭ 1982г. т.2.стр.95–109., т.3 стр.316–319,328–330. Т.24 стр.799–802.
- Гриценко В. В. Амбулаторная хирургия.,М2002г. С.401–404
- Ерохин Е. А. Хирургическая инфекция К. 2002 г. Стр.688–699.
- Хоронько Ю. В. Справочник по неотложной хирургии.М.1999г

